Огнестрельные ранения

В Соединенных Штатах примерно 300 человек в сутки получают пулевое ранение при самых разных обстоятельствах. Примерно 10–30 % человек погибают от этих ран — это самый высокий уровень смертности от причин, связанных с огнестрельным оружием среди развитых стран [1–3]. Несмотря на улучшения, произошедшие в области травматологии, и снижение уровня смертности за последние 20 лет, травматологические отделения и отделения неотложной помощи в США докладывают о том, что уровень насилия с применением огнестрельного оружия не спешит снижаться, и пациенты, поступающие по скорой в результате конфликта с применением оружия, имеют большее количество пулевых ран и других ранений [2]. В ходе вооруженных конфликтов возникает 63 % огнестрельных ранений, но почти четверть (23 %) инцидентов являются результатом неосторожного обращения с огнестрельным оружием, а 8,3 % — это суицид или попытки суицида [1]. Ранения, нанесенные с помощью пистолета — наиболее частые баллистические повреждения и являются наиболее частой причиной смерти от огнестрельных ран [1].
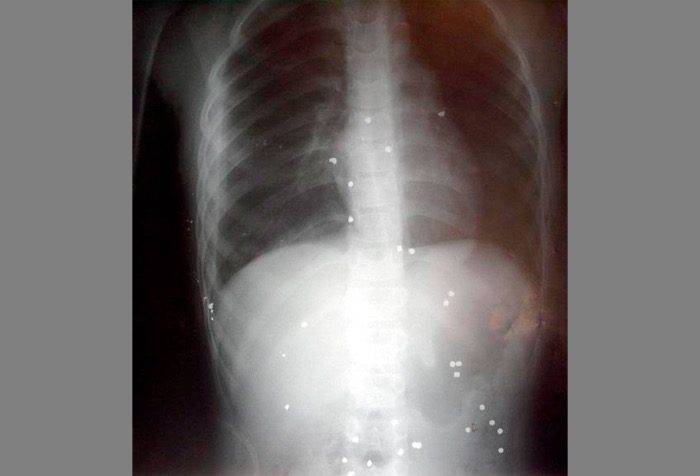
Источник: Katzilakis N, Michalakis M, Vlachakis J, et al. Cases J. 2009;2:6340. [Open access.] PMID: 19829790, PMCID: PMC2740203
На данном рентгеновском снимке хорошо видны свинцовые гранулы в теле мальчика, случайно подстреленного своим дядей во время того, как тот прочищал ружье. Более двухсот гранул было насчитано в брюшной и грудной полостях ребёнка, а также его конечностях. По данным Национальной системы статистики естественного движения населения США (NVSS) и Национальной электронной системы наблюдения за травмами (NEISS) 5790 [4] детей ежегодно обращаются за экстренной помощью в связи с ранениями, полученными огнестрельным оружием, которые, кроме этого, являются второй по частоте причиной гибели детей и подростков в США [5]. Большинство смертей являются убийством (53 %) или самоубийством (38 %), 6 % ранений считаются непреднамеренным причинением вреда здоровью различной степени тяжести, остальные случаи классифицированы как «произошедшие в результате правового применения оружия» (3 %) [4].
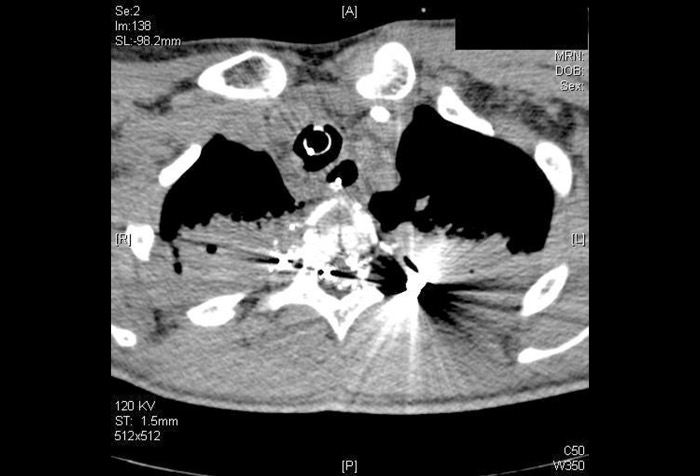
Источник: Lichte P, Oberbeck R, Binnebosel M, Wildenauer R, Pape HC, Kobbe P. Scand J Trauma Resusc Emerg Med. 2010;18:35. [Open access.] PMID: 20565804, PMCID: PMC2898680.
Компьютерная томограмма, показывающая повреждение позвоночника, вызванное применением огнестрельного оружия. Данное ранение явилось причиной серьёзного повреждения спинного мозга, нестабильного перелома позвоночника, сопровождающегося параплегией. Огнестрельные раны, даже будучи не смертельными, вызывают серьёзные последствия, такие как, например, вышеупомянутый перелом позвоночника, являясь третьей по счёту причиной перелома позвоночника после автомобильных аварий (1 место) и падений с высоты (2 место) [6]. Как правило, живот (брюшная полость) и конечности — наиболее частые места, куда попадает пуля, однако ранения головы, шеи и грудной клетки, хоть и являются менее частыми, но влекут за собой более серьёзные последствия [7,8].
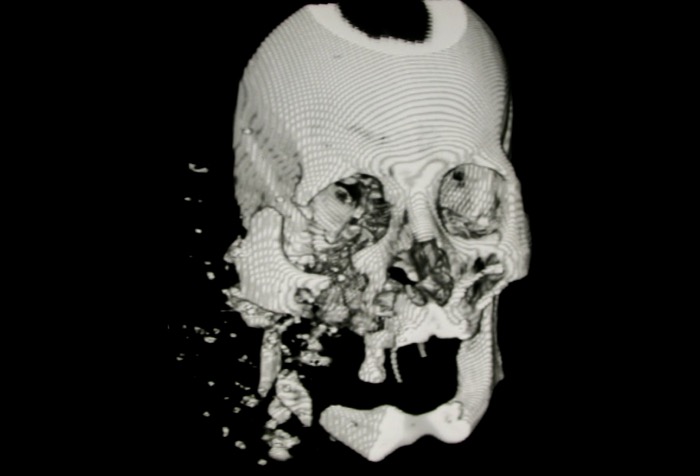
Источник: Krausz AA, El-Naaj IA, Barak M. World J Emerg Surg. 2009;4:21. [Open access.] PMID: 19473497, PMCID: PMC2693512.
Компьютерная томограмма черепа женщины, получившей огнестрельное ранение в правую щеку. Этот 3D скан-снимок показывает сочетанный перелом правой скуловой кости, орбиты, и частично нижней и верхней челюстей. Пациенты, которым удалось выжить после огнестрельной травмы, зачастую нуждаются в более долгой госпитализации и реабилитации. Так, например, в июле 2017 года женщина, получившая огнестрельную травму черепа, перенесла полную трансплантацию лица, которая была проведена силами множества хирургов в течение тридцати одного часа [9,10], но на этом её лечение не закончено, и женщина всё ещё получает терапию и нуждается в реабилитации. Согласно отчётам отделений неотложной помощи и экстренной хирургии, смертность в результате огнестрельных ранений сократилась в Штатах на 40 % с 2004 по 2013 год [1].
Ранения головы
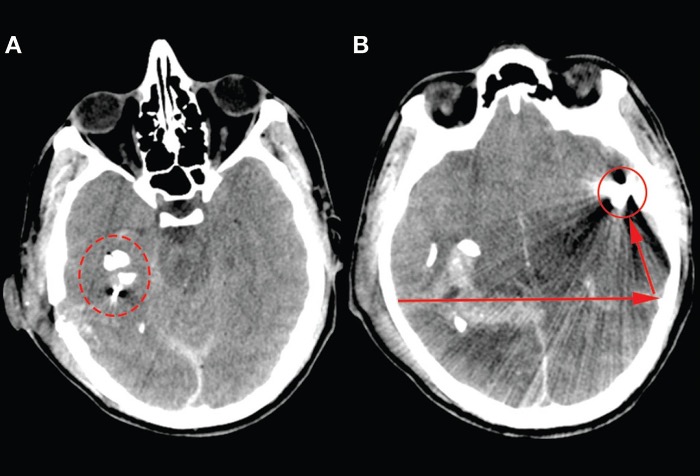
Источник: Thelin EP, Bellander BM, Nekludov M. Front Neurol. 2015;6:62. [Open access.] PMID: 25852640, PMCID: PMC4369642.
Компьютерная томограмма пациента с огнестрельным ранением головы. Слева в пунктирном круге показаны осколки костей черепа рядом с входным отверстием, находящимся за правым ухом, и отсутствие выходного отверстия. Правая картинка показывает непосредственно пулю (обозначена кругом) и её траекторию (обозначена стрелками).
Шкала ком Глазго (Glasgow coma score, — GCS) для пациентов с огнестрельным ранением головы может быть использована для грубой оценки смертности [17]. Поскольку клиницисты не могут полностью скорректировать последствия изначального ранения, они могут пытаться только снизить значимость вторичных повреждений мозга, вызванных данным ранением, таких как отёк, ишемия и гипоксия.
Предупреждение гипотензии и возникшей в результате неё ишемии очень важно в контексте выживаемости данного пациента и сохранности функций головного мозга [18]. Но даже с вовлечением врачей нескольких специальностей, грамотной терапией и надлежащим интенсивным уходом смертность в результате огнестрельного ранения головы очень высока (88–93 %) [17]. Даже если пациент выживает после критического периода, когда главными проблемами являются отёк мозга, ишемия и гипоксия, у него всё ещё остаются высокие риски присоединения инфекции, ликвореи, и гидроцефалии [19].

Источник: Rosenfeld JV, Bell RS, Armonda R. World J Surg. 2015;39(6):1352-62. [Open access.] PMID: 25446474, PMCID: PMC4422853.
Интраоперационная краниотомия: хорошо видно огнестрельное ранение правой париетальной области. Твердая мозговая оболочка отслоена. Верхняя часть мочки показана в правом операционном поле. Обратите внимание на общий кровавый след, оставленный пулей, окруженный отёкшей тканью головного мозга. Рана также была контаминирована грязью и землёй.
Если пациент находится на стадии 8 и менее по шкале ком Глазго, ему или ей следует перенести интубацию с целью защиты дыхательных путей. Если пациенту требуется интубация, нейрохирургам необходимо выбрать устройство для мониторинга внутричерепного давления, потому что паралитические и седативные лекарственные средства будут назначены лишь после результатов неврологического обследования [20].
Множество стратегий могут быть выбраны с целью коррекции внутричерепного давления, включая введение маннитола или солевых растворов, поднятие головного конца на реанимационной кровати больного или контроль за движением ликвора [20].
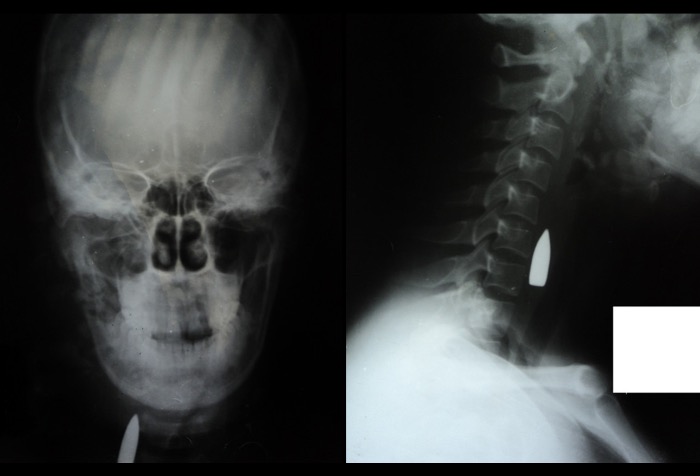
Источник: Ongom PA, Kijjambu SC, Jombwe J. J Med Case Rep. 2014;8:29. [Open access.] PMID: 24467784, PMCID: PMC3917526.
Эта рентгенограмма черепа и шейного отдела позвоночника показывает относительно редкое случайное ранение, нанесённое посредством АК-47. Передне-задний вид слева показывает пулю в правой части шеи, сочетанный перелом нижней челюсти (угла и ветви) и пазух верхней челюсти. Снимок справа показывает латеральную часть шеи с попавшей в неё пулей, на уровне 6-го и 7-го шейных позвонков.
Ранения шеи
Огнестрельные ранения шеи часто влекут за собой серьёзные последствия. Прежде всего, ранения, повреждающие платизму (подкожная мышца шеи — platisma), являются причиной серьёзных хирургических вмешательств. Однако поскольку большинство исследований мышц и позвонков шеи (например, рентгенография) не выявляет каких-либо серьёзных повреждений, рекомендуется делать дополнительные снимки непосредственно перед хирургическим вмешательством у пациентов со стабильным состоянием здоровья [21]. Иммобилизация шейного отдела позвоночника не является обязательной в случае проникающей травмы шеи, однако ранение такими сложными механизмами как огнестрельное оружие, может предполагать иммобилизацию, решение о которой, в свою очередь, ложится на плечи нейрохиругов и травматологов [21].
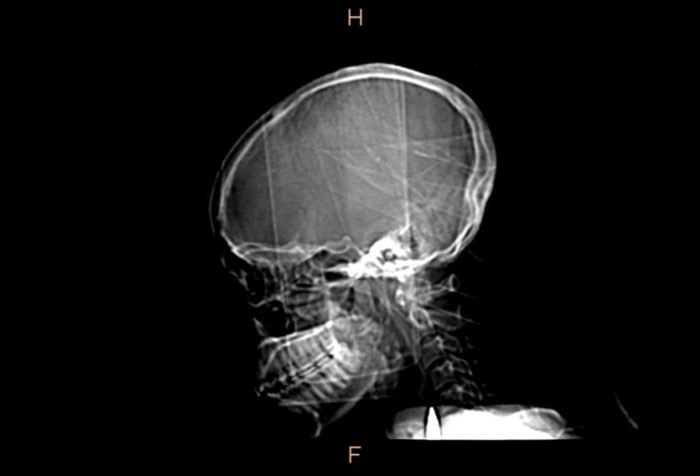
Источник: Ongom PA, Kijjambu SC, Jombwe J. J Med Case Rep. 2014;8:29. [Open access.] PMID: 24467784, PMCID: PMC3917526.
Компьютерная томограмма головы и шеи пациента с предыдущего слайда. Обратите внимание: пуля мигрировала к черепу и теперь находится на уровне пятого шейного позвонка. Также видны сочетанные переломы ветвей и угла нижней челюсти и пазухи верхней челюсти.
Проникающие ранения шеи могут повреждать гортань и/или трахею пациента, что часто приводит к обструкции дыхательных путей [22]. У таких пациентов изменение голоса, гемоптизис (кровохарканье), цианоз, и/или затруднение дыхания — не редкость. Наличие какого-либо из этих симптомов повреждения гортани или трахеи следует трактовать как немедленное показание к интубации. Если оротрахеальная интубация невозможна, следует обратить внимание на метод крикотиреотомии [22].
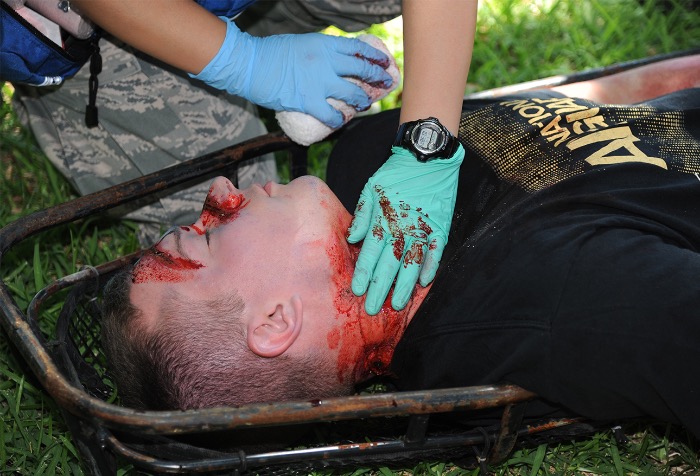
Источник: United States Air Force/Kemberly Groue
Мужчина с огнестрельными ранениями области лица и шеи, полученными в ходе тренировки на авиабазе Кислер, штат Миссисипи. Такие ранения могут повлечь за собой повреждения сосудов шеи, и компрессия — это первая помощь, которая может контролировать кровотечение [23]. Однако некоторые сосуды шеи довольно-таки трудно прижать вручную. В таких случаях может быть целесообразным введение катетера Фолея и тампонада поврежденного сосуда надутым элементом катетера. Во избежание сильной кровопотери и масштабной гематомы, повреждения сосудов шеи должны быть обработаны и устранены в ходе оперативного вмешательства [23].
Раны грудной и брюшной полостей
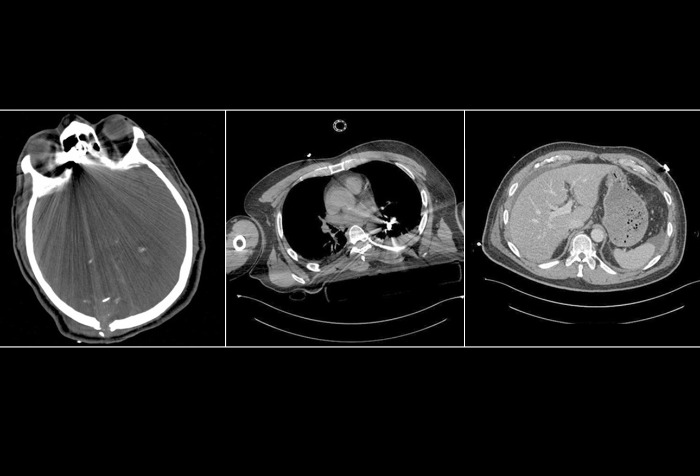
Источник:
Ministrini S, Baiocchi G, Pittiani F, Lomiento D, Gheza F, Portolani N. World J Emerg Surg. 2015;10:52. [Open access.] PMID: 26561497, PMCID: PMC4641384.
Пожилой мужчина с пулевым ранением головы. На компьютерной томограмме всего тела (с контрастом) видна лишь одна пуля, а точнее, её след на задней поверхности шеи. На снимке слева показана субдуральная гематома и фрагменты пули в ткани головного мозга, на центральном снимке видны остаточные фрагменты пули в левом лёгком без каких-либо свидетельств ранения стенок гортани, и на правом снимке можно заметить асцит (скопление свободной жидкости в брюшной полости).
Огнестрельные ранения грудной клетки могут быть летальными, если задето сердце, лёгкие, крупные сосуды, бронхи или пищевод [24,25]. Пациенты с ранениями грудной полости должны быть доставлены в отделение неотложной помощи, где будут адекватно оценены их дыхательная функция, билатеральные дыхательные шумы, состояние сосудов, пульс и кровяное давление [25]. Если пациент не может говорить самостоятельно, или же у него сильное кровохарканье, подкожная эмфизема, респираторный дистресс-синдром, стоит провести немедленную интубацию, экстренную бронхоскопию и прояснить объём оперативного вмешательства [25].
Источники:
US Air Force/Staff Sgt Michael Ellis (левая часть), Gray H. Anatomy of the Human Body. 20th ed. Philadelphia, Pa: Lea and Febiger; 1918: plate 1215 (правая часть)
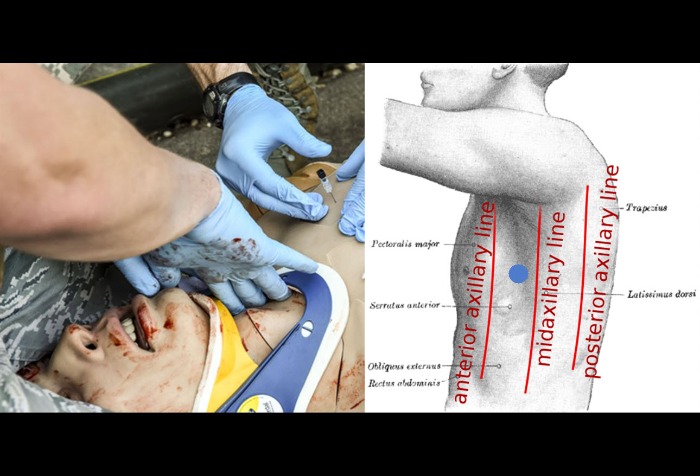
Проникающая или «сосущая» рана грудной клетки — образуется в тех случаях, когда стенка грудной клетки и, возможно, лёгкое повреждено каким-либо предметом, в нашем случае — пулей. Признаками такой травмы, помимо видимого повреждения грудной клетки, являются затруднение дыхания и кровь, которая пенится на поверхности грудной клетки (пена образуется от смеси воздуха с кровью). Также вы можете услышать звук всасывания — именно поэтому такую рану называют «сосущей». Если у пациента выражен дистресс-синдром, отсутствуют дыхательные шумы на одной стороне, повреждена трахея или наблюдается отсутствие «скольжения лёгкого» (отсутствие плавных движений висцеральной и париетальной плевры при дыхании), можно предполагать пневмоторакс и проводить торакотомию (плевроцентез) [25,26]. Следует помнить, что торакотомию ни в коем случае нельзя проводить от места ранения (нельзя вставлять инструмент в открытую рану) [26].
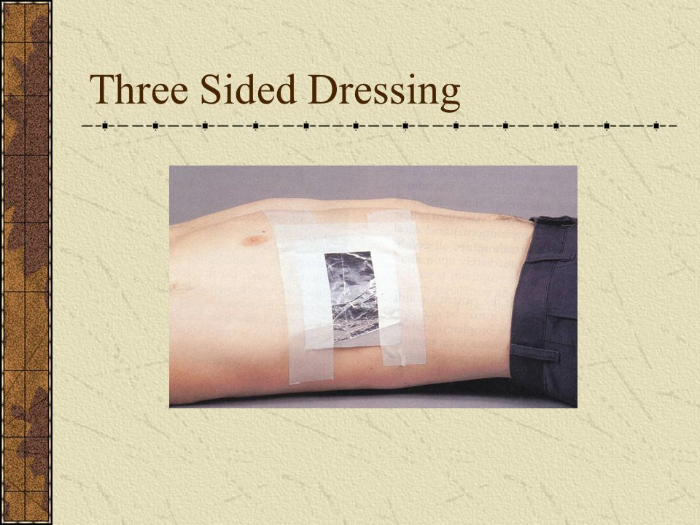
Если «классическая» торакотомия не может быть проведена, следует выполнить плевроцентез (как на фото слева), или пальцевую торакотомию: во втором межреберье для «игольной» и в пятом межреберье между передней и средней подмышечными линиями (голубая точка на картинке справа) для «пальцевой?». На «сосущую рану» накладывают трёхстороннюю повязку (three-sided dressing).
Источники: Nicole Cimino-Fiallos, MD (левая часть); MedPix/Joseph B Sutcliffe, Brooke Army Medical Center (правая часть)
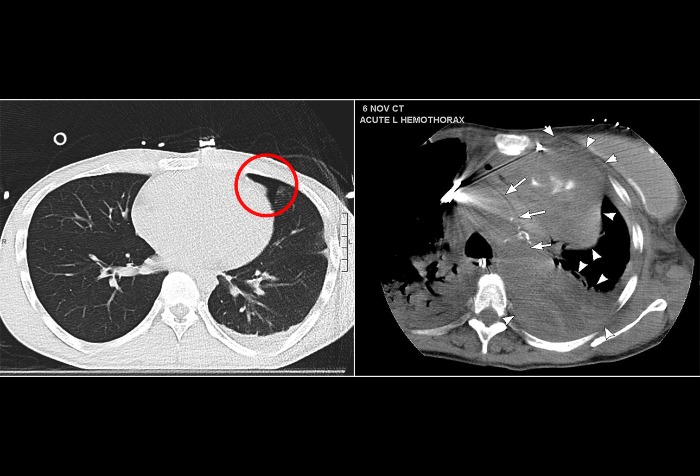
На КТ-снимке показаны: левосторонний пневмоторакс (слева) и правосторонний гемоторакс (справа). На правом снимке белыми наконечниками указаны границы гемоторакса и ткани лёгкого, белыми стрелками показана граница между левой поверхностью дуги аорты и гемотораксом.
Согласно американскому протоколу терапии сложной травмы (ATLS), наличие гемоторакса может указывать на необходимость оперативного вмешательства, а именно на проведение торакотомии, если количество жидкости в грудной полости превышает 1,5 литра во время обнаружения или же прибывает более чем на 250 мл/час в течение трёх часов [24].
Источник: Lax EA, Kiran SH, Lee MW. J Med Case Rep. 2014;8:358. [Open access.] PMID: 25362866, PMCID: PMC4234521.
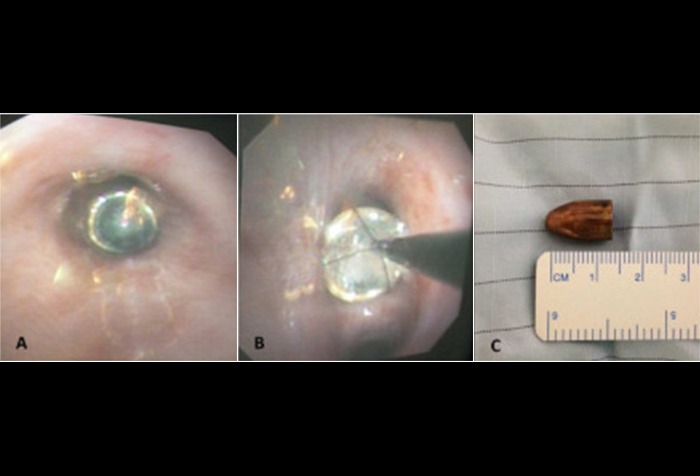
Бронхоскопия (снимки А и В), проведённая молодой женщине с пулевым ранением в правую сторону шеи. Рана образовалась латеральнее грудинного края грудинно-ключично-сосцевидной мышцы и выше ключицы. Пуля залегла в непосредственной близости от правого промежуточного бронха. Как показала бронхоскопия, ранение не повлекло за собой поражения кровеносных сосудов.
На снимке С показана пуля, извлеченная в результате гибкой бронхоскопии при помощи биопсийных щипцов и извлекающей корзинки Дормиа.

Источник: Offiah C, Hall E. Insights Imaging. 2012;3(5):419-31. [Open access.] PMID: 22945428, PMCID: PMC3443277.
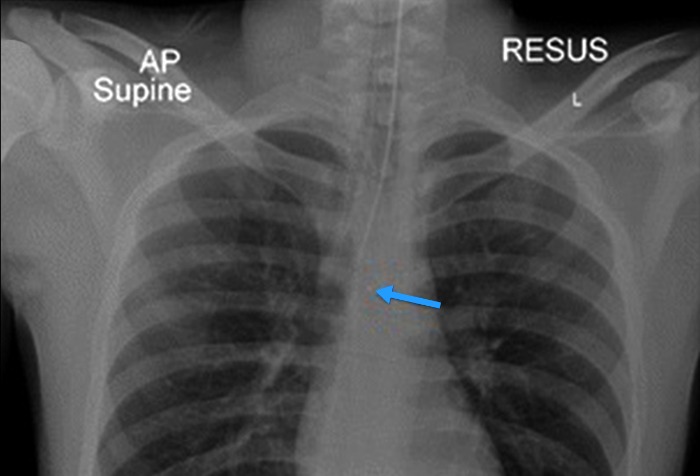
На фото — рентгенограмма молодого мужчины, пострадавшего в результате выстрела дробовика. На КТ-снимке (в данном материале не показан) обнаружено множество поражающих элементов (мелкая дробь). На рентгенограмме грудной клетки в прямой проекции была отмечена миграция пуль в дистальном направлении (голубая стрелка), к средней трети пищевода (пациент был интубирован).
Перфорация пищевода, к сожалению, часто может быть упущена из виду в контексте ранения огнестрельным оружием. Часто нарушение целостности стенок пищевода замечают поздно, когда у пациента уже развился сепсис или медиастинит [27]. В случае своевременной диагностики, пациент с перфорацией пищевода должен получать антибиотики широкого спектра действия и, скорее всего, такому пациенту будет показано оперативное лечение.
Поражение диафрагмы при пулевом ранении также довольно непросто распознать даже с использованием компьютерной томографии, поскольку очень часто данное поражение протекает бессимптомно [28]. С целью уточнения диагноза следует проводить лапароскопию или торакоскопию [25,28], а левосторонние поражение диафрагмы может потребовать проведение исследования брюшной полости [25].
Источник: Hassan AM, Cooley RS, Papadimos TJ, Fath JJ, Schwann TA, Elsamaloty H. Patient Saf Surg. 2009;3(1):12. [Open access.] PMID: 19545380, PMCID: PMC2706800.
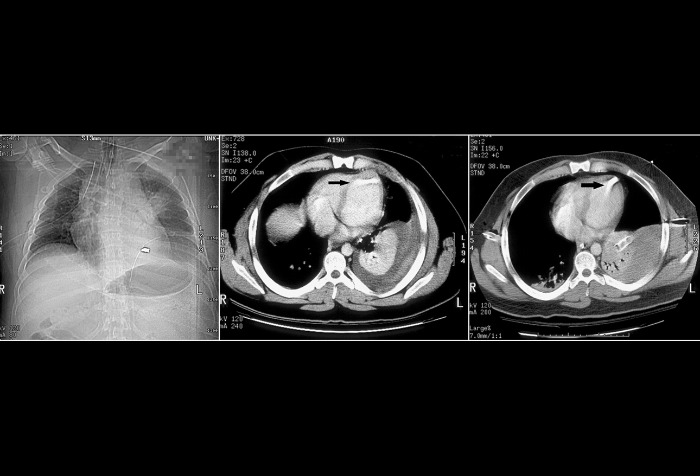
Пациент с огнестрельным ранением грудной клетки. На левом КТ-снимке хорошо видна пуля (на снимке она белого цвета), центральный снимок показывает расположение пули — между верхушкой сердца и диафрагмой (указано черной стрелкой). Повторная компьютерная томография показала, что пуля скорее находится в сердечной камере и пронзает миокард или легочную вену / её ветвь (показано черной стрелкой). Были проведены срединная стернотомия, кардиопульмональный шунт и пульмональная венэктомия. Восстановление прошло без особенностей, пациент пошёл на поправку.
Проникающие ранения сердца могут быть замечены либо в результате прикроватной ультрасонографии с оценкой наличия крови в полости сердечной сумки, либо при рентгенографии, если размеры сердца будут сильно увеличены. Пострадавшим часто требуется экстренное хирургическое вмешательство, но клиницисты могут медлить с проведением перикардиоцентеза, если у пациента проявляются признаки «физиологической» тампонады, симптомами которой могут быть гипотензия, перерастяжение ярёмной вены и приглушенные тоны сердца [25].
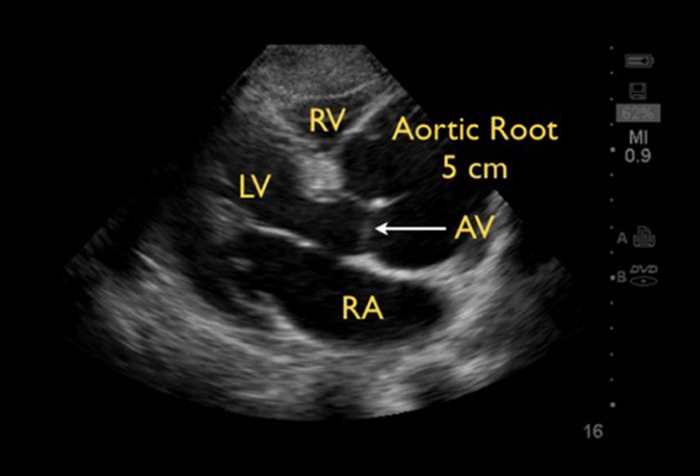
Источник: Seif D, Perera P, Mailhot T, Riley D, Mandavia D. Crit Care Res Pract. 2012;2012:503254. [Open access.] PMID: 23133747, PMCID: PMC3485910.
Источник: Medscape
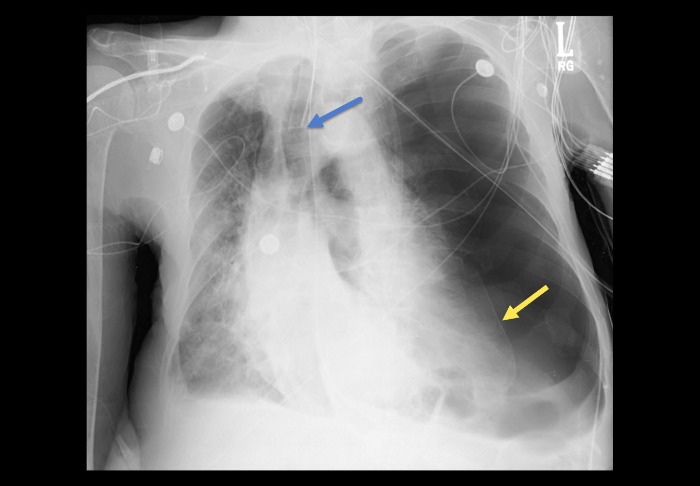
Пациент с левосторонним пневмотораксом. Обратите внимание на отмеченный сдвиг структур средостения вправо, частичный коллапс левого лёгкого, а также инверсию и смещение книзу левой части диафрагмы (левой полудиафрагмы). Голубой стрелкой отмечено смещение трахеи, жёлтой — коллапс лёгкого.
Существует множество причин остановки сердца вследствие проникающего ранения: например, напряженный пневмоторакс, тампонада перикарда, сердечное кровотечение, гемоторакс, воздушная эмболия. Такие состояния нуждаются в немедленной интенсивной терапии.
При напряженном пневмотораксе необходимо проводить торакотомию на стороне повреждения [26,28,29], при перикардиальной тампонаде — перикардиоцентез и/или торакотомию [28-30], а при сердечном кровотечении и пневмотораксе следует проводить торакотомию [28-30].
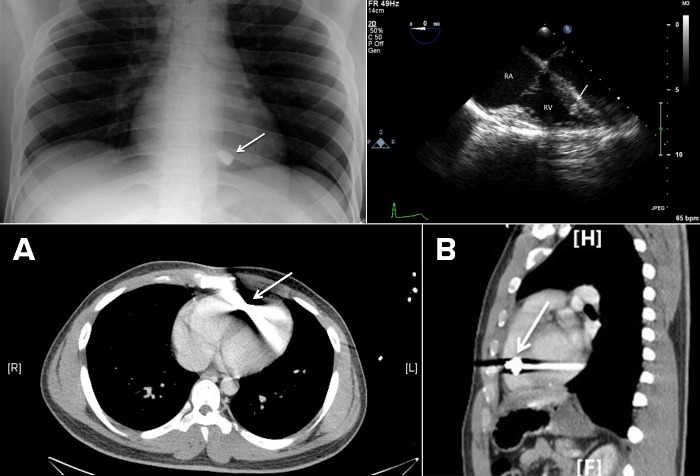
Источник: Lu K, Gandhi S, Qureshi MA, Wright AS, Kantathut N, Noeller TP. West J Emerg Med. 2015;16(4):489-96. [Open access.] PMID: 26265959, PMCID: PMC4530905.
Снимки пациента, получившего девять пуль в схватке с двумя вооруженными преступниками. На рентгенограмме грудной клетки (сверху слева) заметно мутное инородное тело в пределах сердечного силуэта (отмечено стрелкой). Апикальный вид правого желудочка на трансэзофагеальной эхокардиограмме (сверху справа) показывает, что заостренный конец пули находится в пределах трабекулярных мышц правого желудочка (отмечено стрелкой). Два нижних снимка — компьютерные томограммы грудной клетки в поперечной (А) и сагиттальной (В) проекциях — показывают, что пуля (отмечена стрелкой) находится в правом желудочке, и её окружает характерная область яркого белого света.
Торакотомия
Источник: Cothren CC, Moore EE. World J Emerg Surg. 2006;1:4. [Open access.] PMID: 16759407, PMCID: PMC1459269.
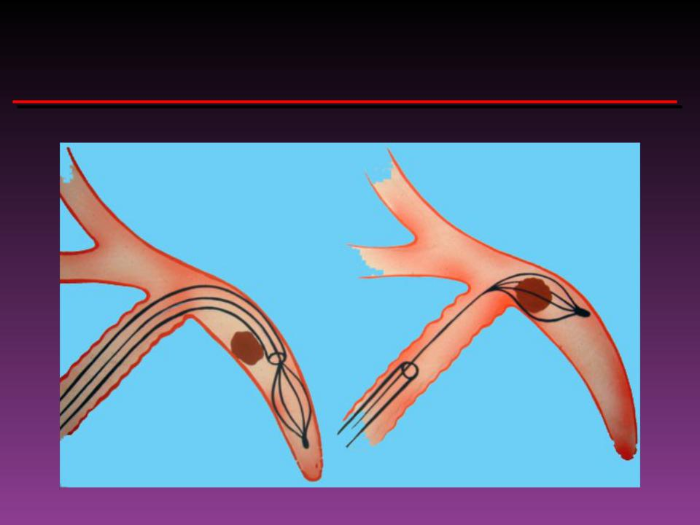
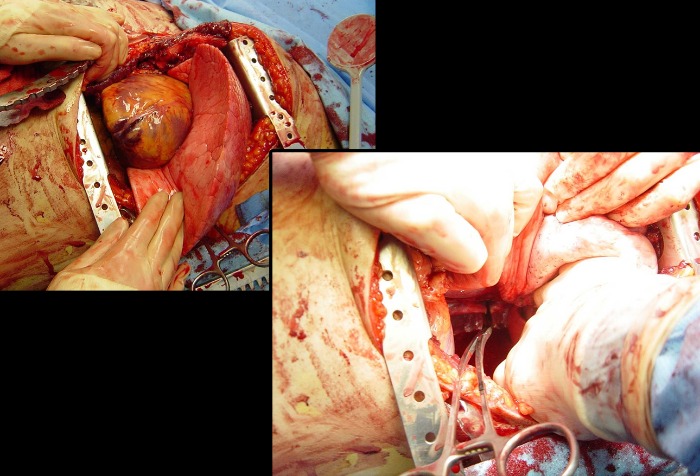
Проведение торакотомии у пациента с остановкой сердца может помочь клиницисту оценить кровопотерю, опустошить полость перикарда и облегчить последствия тампонады, наложить аортальный зажим (см. изображение справа), чтобы снизить дистальное кровотечение, позволить большему объёму крови поступать в головной мозг, а также провести открытый массаж сердца [30]. Если единственной целью проведения торакотомии было наложение аортального зажима, имеет смысл рассмотреть установку окклюзионного баллонного аортального катетера (Resuscitative Endovascular Balloon Occlusion of the Aorta — REBOA).
Для проведения торакотомии врач производит разрез кожи и межрёберных мышц по направлению от грудинной линии к средней подмышечной линии по четвертому межреберью, вокруг грудной клетки, ниже сосков и/или естественной подгрудной складки. Произведя данный разрез, врач входит в грудную полость (см. изображение слева) [30]. При помощи рукоятки, рёберный ретрактор Финочетто (Finochietto) располагается в грудной клетке слева. В некоторых случаях может потребоваться удлинение разреза вплоть до обнажения правой стороны грудной клетки. Таким образом, рукоятка рёберного ретрактора должна находиться вне грудной клетки, или операционного поля [30].
Повреждение сердца
Источник: Cothren CC, Moore EE. World J Emerg Surg. 2006;1:4. [Open access.] PMID: 16759407, PMCID: PMC1459269.
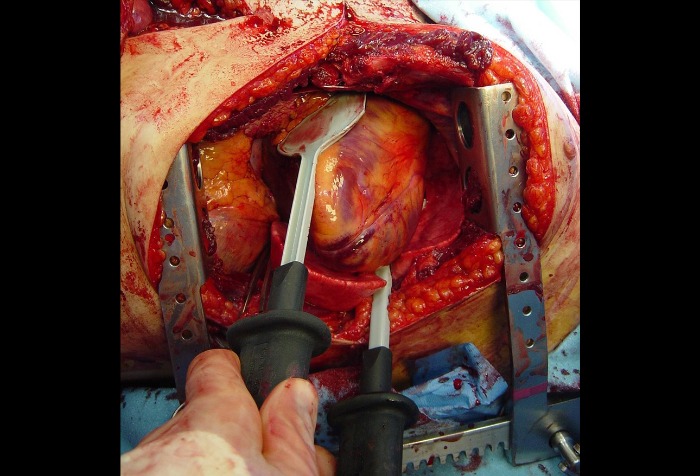
Во время внутренней дефибрилляции электроды-«ложки» располагаются спереди и сзади сердца. Перикард рассекается ножницами, во время данной процедуры следует действовать особо аккуратно во избежание травматизации диафрагмального нерва (n. phrenicus), лежащего на поверхности сердечной сумки. После этого сердце аккуратно извлекается из перикарда и рассматривается на предмет повреждений. Может применяться небольшое нажатие на ранения в области желудочков сердца до тех пор, пока повреждение будет обработано временной скрепкой (как правило, левый желудочек) или швом (как правило, правый желудочек). Зажим, как правило, хорошо предупреждает атриальное кровотечение.
После установления контроля за кровотечением можно провести массаж сердца, дефибрилляцию, или же провести инъекцию адреналина с целью восстановления сердечной функции [30,32]. Если даже после детального осмотра на сердце не определяются какие-либо повреждения, следует провести осмотр аорты на предмет нарушения целостности оболочек и повреждений, а также провести наложение аортального зажима. Также следует провести детальный осмотр лёгких на предмет кровотечения [32].
Эндоваскулярная баллонная окклюзия аорты (REBOA)
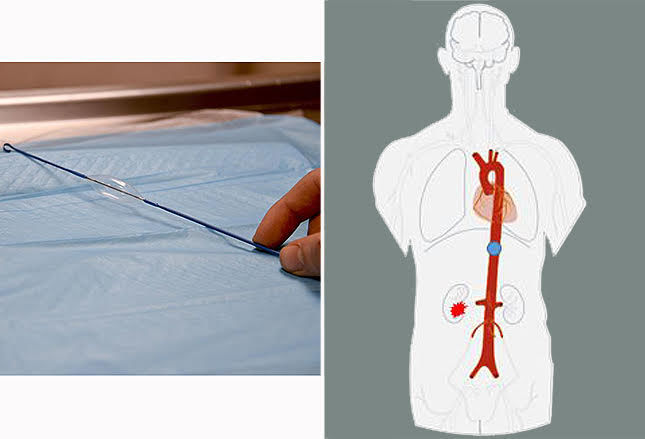 Источники: Air Force Medical Service/Airman 1st Class Amber Carter (слева); Wikimedia Commons/Edoarado (справа).
Источники: Air Force Medical Service/Airman 1st Class Amber Carter (слева); Wikimedia Commons/Edoarado (справа).
При REBOA баллон (изображение слева) устанавливается в аорту через бедренную артерию (a. femoralis) и, раздуваясь, продвигается в краниальном направлении к поврежденному фрагменту (баллон — голубой кружок на изображении справа, место повреждения — красная отметина в области ворот почки).
REBOA это проверенная временем технология, переживающая в данный момент свой Ренессанс в терапии noncompressible torso hemorrhage. Внедрённая в практику в 1950-х годах методика получила широкое клиническое распространение сравнительно недавно. Суть методики: маленький баллон помещается в аорту через бедренную артерию, а затем, раздувшись, доводится до места повреждения с целью остановки кровотечения, что позволяет хирургам в дальнейшем получить контроль области источника кровотечения для последующей операции. К сожалению, время нахождения баллона в теле пациента ограничено во избежание ишемии органов брюшной полости и нижних конечностей [34].
Раны брюшной полости
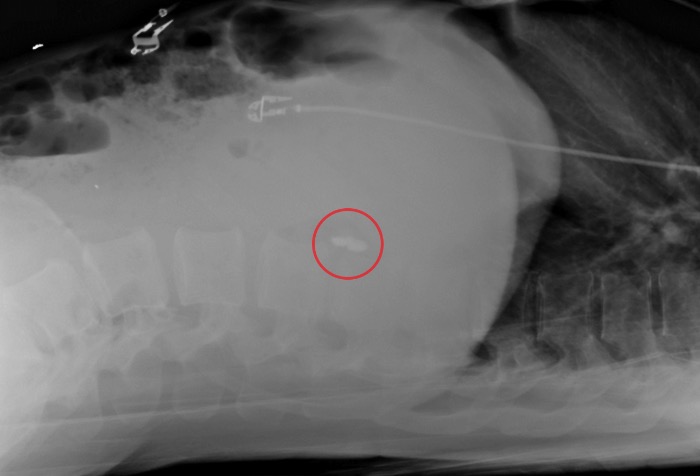
С разрешения Nicole Cimino-Fiallos, MD.
Абдоминальная сагиттальная рентгенограмма, показывающая находящиеся вдоль позвоночника баллистические фрагменты, расположившиеся там после пулевого ранения брюшной полости.
Существует алгоритм ABCDE:
Пациенты, демонстрирующие адекватные D и Е, после перенесенного огнестрельного ранения, должны быть переведены в отделение неотложной травматологии. Следует не забывать о том, что ранение может быть проникающим в область живота, даже если входное отверстие располагается в области таза или, к примеру, груди. Таким образом, следует тщательно осматривать всю поверхность тела, включая подмышечную область, пах и ягодицы [35].
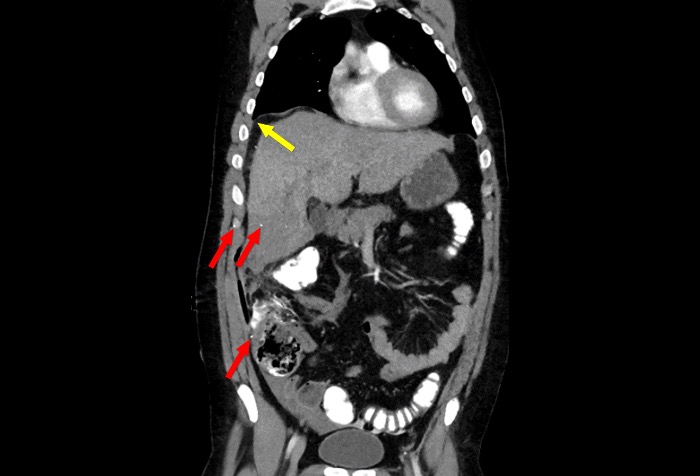
С разрешения Nicole Cimino-Fiallos, MD.
КТ-снимок брюшной и тазовой полостей, выполненный пациенту с огнестрельным ранением в живот и поражением печени, прямой кишки и брыжейки. Жёлтая стрелка указывает на скопление крови, красная стрелка показывает собравшиеся там баллистические фрагменты.
Часто, хоть и не всегда, пациенты с травмами области живота нуждаются в госпитализации с целью выявления прочих поражений полости. Следует помнить о том, что в отличие от других типов проникающего ранения (например, ножевого ранения брюшной полости), пули могут перемещаться на огромных скоростях и рикошетить, что является причиной «некасательного ранения». Пациентам с гемодинамическими нарушениями в результате пулевого ранения области живота полезно проводить прямой осмотр через открытую лапароскопию [36].
FAST-осмотр
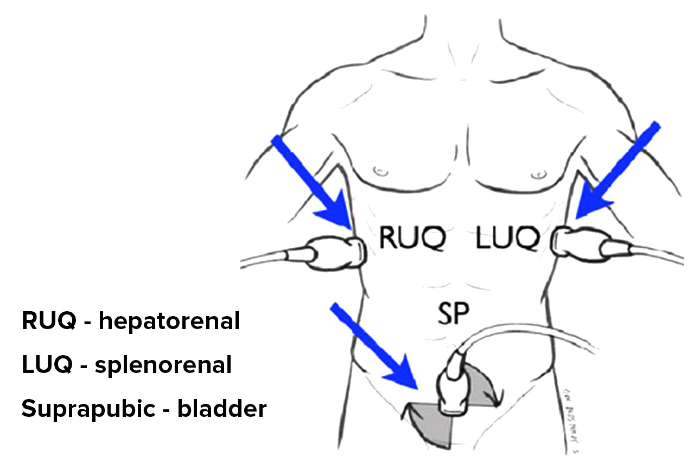 LUQ левый верхний (гепаторенальный) квадрант, RUQ — правый верхний (спленоренальный) квадрант, SP — надлобковый (пузырный) квадрант. Источник: Seif D, Perera P, Mailhot T, Riley D, Mandavia D. Crit Care Res Pract. 2012;2012:503254. [Open access.] PMID: 23133747, PMCID: PMC3485910.
LUQ левый верхний (гепаторенальный) квадрант, RUQ — правый верхний (спленоренальный) квадрант, SP — надлобковый (пузырный) квадрант. Источник: Seif D, Perera P, Mailhot T, Riley D, Mandavia D. Crit Care Res Pract. 2012;2012:503254. [Open access.] PMID: 23133747, PMCID: PMC3485910.
Существуют несколько подходов к выявлению огнестрельных травм брюшной полости. Многие пациенты проходят целенаправленную проверку с сонографическим исследованием для оценки данной травмы (Focused Assessment with Sonography for Trauma — FAST) и обнаружения наличия свободной жидкости во время первоначальной оценки травмы, а также с целью определения объёма реанимационных процедур. Однако первичное обследование пациента не стоит полностью перекладывать на алгоритм FAST, поскольку это может отложить оценку состояния дыхательных путей и ухудшить состояние пациента [57]. FAST может помочь понять, требуется ли данному пациенту неотложная лапаратомия.
EFAST-осмотр
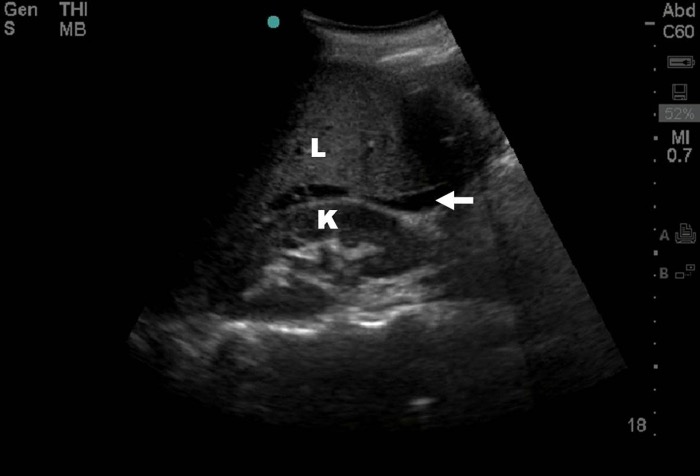
Источник: Gillman LM, Ball CG, Panebianco N, Al-Kadi A, Kirkpatrick AW. Scand J Trauma Resusc Emerg Med. 2009;17:34. [Open access.] PMID: 19660123, PMCID: PMC2734531.
Это реанимационное ультразвуковое изображение гепаторенальной ямки демонстрирует свободную внутрибрюшную жидкость, которая видна как гипоэхогенная полоса (отмечено белой стрелкой) между печенью (L) и почкой (K). Ультрасонография прошла быструю интеграцию в первичное обследование у пациентов с травмой, представляющих параметры E, D (см. алгоритм FAST), и продолжает развиваться по сей день. Расширенное обследование FAST — EFAST включает оценку состояния грудной клетки. Это быстрое, неинвазивное и простое в исполнении обследование внедрено в клиническую практику с 1991 года. Данное обследование позволяет выявить пневмоторакс, гемоторакс, ателектаз, в том числе очень мелкие поражения, пропущенные по невнимательности врачом при первичной рентгенографии. EFAST может быть полезен при сортировке в сценариях массовых травм, поскольку его скорость и точность оценки повреждений лёгких, средостения, брюшной полости и других органов и полостей делает данный метод более гибким диагностическим методом, чем КТ.
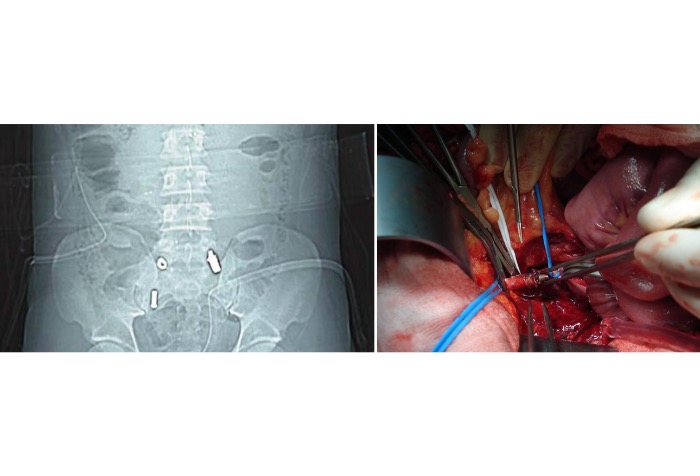 Источник: Jaha L, Ademi B, Ismaili-Jaha V, Andreevska T. J Med Case Rep. 2011;5:354. [Open access.] PMID: 21819587, PMCID: PMC3169494.
Источник: Jaha L, Ademi B, Ismaili-Jaha V, Andreevska T. J Med Case Rep. 2011;5:354. [Open access.] PMID: 21819587, PMCID: PMC3169494.
Пациент с выстрелом в спину, что повлекло к перелому 12-го грудного и 1-го поясничного позвонков, повреждению задней стенки брюшной аорты и пулевой эмболии левой наружной подвздошной артерии. На левом изображении видны две пули: одна в левой подвздошной ямке, другая — перед крестцом. На правом снимке показано извлечение пули из левой общей подвздошной артерии у того же пациента.
Рентгенография грудной клетки может быть полезна с целью выявления перфорации ЖКТ путем выявления свободного воздуха под диафрагмой, но данный метод не представляет особого диагностического интереса при травме спины. Компьютерная томография брюшной полости с введением контраста внутривенно в настоящее время является лучшим способом выявления внутрибрюшных повреждений у стабильных пациентов [38]. КТ следует проводить с тройным контрастом: перорально, внутривенно и ректально, если есть подозрение на повреждение желудочно-кишечного тракта.
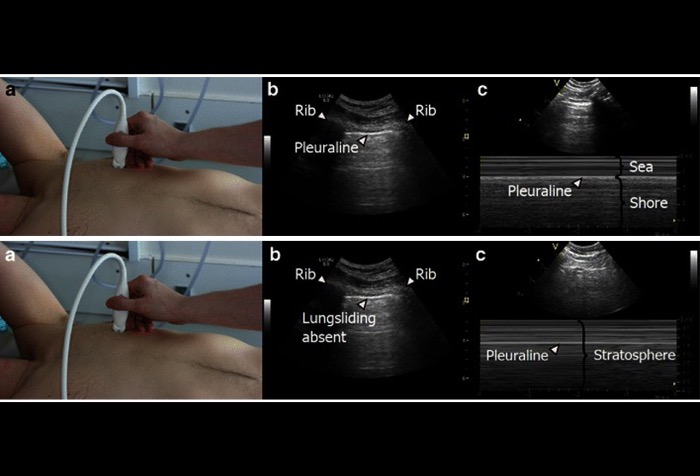
Источник: Kristensen MS, Teoh WH, Graumann O, Laursen CB. Insights Imaging. 2014;5(2):253-79. [Open access.] PMID: 24519789, PMCID: PMC3999368.
На данных изображениях проводится сравнение результатов УСГ (ультрасонографии) нормального лёгкого (верхний ряд) и лёгкого, пораженного пневмотораксом (нижний ряд).
Изображение А: Датчик размещён по продольной оси над межрёберным пространством на передней поверхности грудной клетки. В данном месте, как подозревают врачи, может находиться воздух.
Изображение В: В нормальном лёгком (верхний ряд) глубоко между рёбрами проходит плевральная линия, движение которой вызывает лёгкое скольжение. Однако при наличии пневмоторакса (нижний ряд), скольжение отсутствует, поскольку движение висцеральной плевры не может быть визуализировано (линия плевры на снимке представляет не только париетальную плевру, но и висцеральную).
Изображение С:В нормальном лёгком звук скольжения плевры поэтично называют «шумом прибоя», при котором плевральная линия является гиперэхогенной (изображение сверху). Более поверхностные структуры выглядят как горизонтальные линии, действительно напоминающие морскую волну, при этом область под плевральной линией имеет более грубый вид, выглядящий как песок. При пневмотораксе (снизу) отсутствие скольжения визуализируется как «штрих-код» или «знак стратосферы».
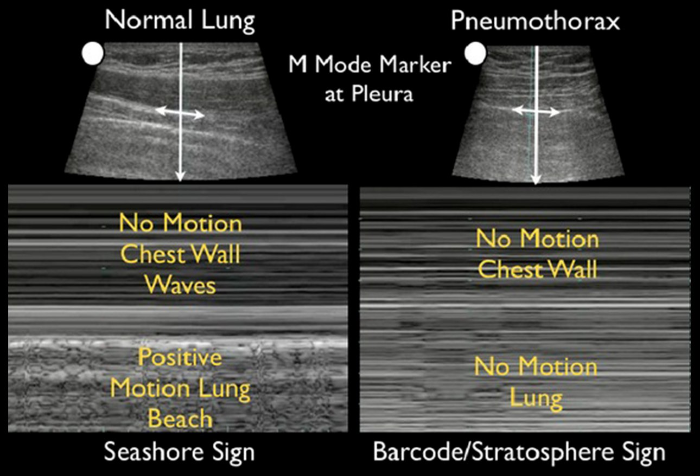 Источник: Seif D, Perera P, Mailhot T, Riley D, Mandavia D. Crit Care Res Pract. 2012;2012:503254. [Open access.] PMID: 23133747, PMCID: PMC3485910
Источник: Seif D, Perera P, Mailhot T, Riley D, Mandavia D. Crit Care Res Pract. 2012;2012:503254. [Open access.] PMID: 23133747, PMCID: PMC3485910
Это более пристальный взгляд на УСГ-исследование лёгкого, на котором нормальное состояние сравнивается с пневмотораксом. По протоколу EFAST требуется восемь проекций-обзоров. Клиницисты должны визуализировать Моррисонов карман, периспленическое пространство, ретровезикулярное пространство и перикард, чтобы найти свободную жидкость (предположительно, кровь), которая является анэхогенной (черного цвета). Дополнительные 2–4 обзора лёгких должны быть получены с помощью линейного зонда и проведены в М-режиме. Как отмечалось ранее, отсутствие скольжения лёгких («штрих-код», «знак стратосферы») свидетельствует о пневмотораксе.
Сосудистые ранения
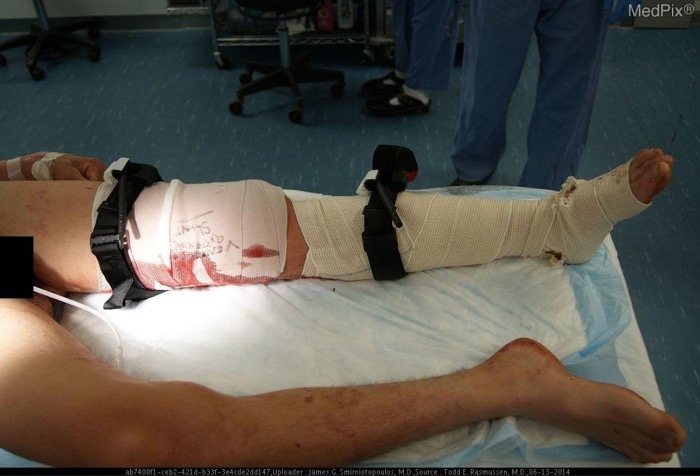
Источник: Todd E Rasmussen, MD and James G Smirniotopoulos, MD, Uniformed Services University, via MedPix.
Показанное выше ранение военнослужащего стало причиной сильнейшего артериального кровотечения из поражённой выстрелом конечности. Основной причиной смерти у жертв огнестрельного ранения является кровотечениe [42]. Американская коллегия хирургов (ACS) представила протоколы терапии сложной травмы (ATLS), которые, после обновления, поддерживают использование жгутов-турникетов для контроля за кровотечением из сосудов конечностей [12]. Новые принципы руководства признают, что простого сжатия сосуда недостаточно, чтобы остановить некоторые артериальные кровотечения [12].
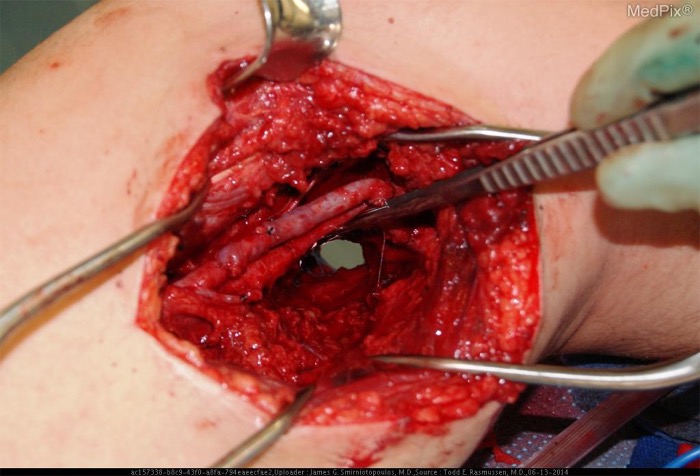
Источник: Todd E Rasmussen, MD and James G Smirniotopoulos, MD, Uniformed Services University, via MedPix.
Это интраоперационное изображение было получено от предыдущего пациента-военнослужащего. Пуля насквозь пронзила правое бедро, разрушив поверхностные бедренные артерию и вену. Временные шунты были помещены на оба травмированных сосуда, прежде чем пациент был эвакуирован в военный госпиталь. Использование турникетов позволило перевезти пациента с полигона в больницу. Хотя эти приспособления могут вызывать осложнения, такие как синдром сдавления и дистальная ишемия, было показано, что турникеты действительно уменьшают объём кровопотери и спасают жизни [43,44]. Большинство побочных эффектов от турникетов развиваются спустя два часа после использования. Если кровотечение не может быть остановлено без помощи жгута-турникета, он не должен удаляться даже под страхом риска осложнения.
Американская коллегия хирургов (ACS) представила протокол терапии сложной травмы (ATLS), согласно которому пациенты с огнестрельной травмой нуждаются в как можно более скором вливании 1 литра кристаллоидного раствора (солевой раствор, кристаллоидный кровозаменитель) и, по возможности, скором введении компонентов крови. Такие изменения стали следствием данных о том, что введение большего объёма кровезаменителя может приводить к коагулопатии, синдрому системного воспалительного ответа (англ. «systemic inflammatory response syndrome» (SIRS)), острому респираторный дистресс-синдрому (ОРДС, респираторный дистресс-синдром взрослых (РДСВ)), отёку лёгких и даже смерти [13]. Негативные особенности, вызыванные избыточным вливанием кровезаменителя, могут быть вызваны снижением кислородной ёмкости крови (КЕК), приводить к гипотермии и усиливать ацидоз [14]. Последние данные говорят в пользу контролируемой гипотензии, которая подразумевает чуть более низкое, чем в норме, кровяное давление («a-lower-than-normal blood pressure») у пациента, которое должно быть оценено как «нормальное» до тех пор, пока не восстановлен объём крови. Интенсивное увеличение объёма циркулирующей крови (ОЦК) у пострадавшего, до того как нормальные показатели гемостаза крови будут достигнуты, может быть чревато нарушением раннего образования сгустка и усилением кровотечения [14]. Эритроциты следует переливать с плазмой и тромбоцитами в пропорции 1:1:1, в особенности тем пациентам, которым может потребоваться более десяти порций эритроцитарной массы [15].
Тромбоэластография — тест доступный во многих отделениях, в реальном времени показывающий активность тромбоцитов и предоставляющий возможность оценки уровня коагуляции и образования кровяного сгустка у пациента в данный момент. Транексамовая кислота (ТК, TXA) должна быть применена в течение первых 3-х часов после ранения: она купирует кровотечения, вызванные ингибированием фибринолиза [16].
Использованные источники
-
Cook A, Osler T, Hosmer D, et al. Gunshot wounds resulting in hospitalization in the United States: 2004-2013. Injury. 2017 Mar;48(3):621-7. PMID: 28173921
-
Manley NR, Fabian TC, Sharpe JP, Magnotti LJ, Croce MA. Good news, bad news: an analysis of 11,294 gunshot wounds (GSWs) over two decades in a single center. J Trauma Acute Care Surg. 2018 Jan;84(1):58-65. PMID: 28697020
-
Slama R, Villaume F. Penetrating Vascular Injury: Diagnosis and Management Updates. Emerg Med Clin North Am. 2017 Nov;35(4):789-801. PMID: 28987429
-
Fowler KA, Dahlberg LL, Haileyesus T, Gutierrez C, Bacon S. Childhood firearm injuries in the United States. Pediatrics. 2017 Jun 19. PMID: 28630118
-
Patel SJ, Badolato G, Parikh K, Iqbal S, Donnelly K, Goyal M. 187 The association of state gun laws with pediatric mortality from firearms. Ann Emerg Med. 2017 Oct;70(4 suppl): S75-6. Available at: https://www.annemergmed.com/article/S0196-0644(17)31114-9/fulltext. Accessed January 23, 2019.
-
American Association of Neurological Surgeons. Spinal cord injury. Available at: http://www.aans.org/Patients/Neurosurgical-Conditions-and-Treatments/Spinal-Cord-Injury. Accessed January 23, 2019.
-
Karaca MA, Kartal ND, Erbil B, et al. Evaluation of gunshot wounds in the emergency department. Ulus Travma Acil Cerrahi Derg. 2015 Jul;21(4):248-55. PMID: 26374410
-
Bukhari AS, Munir A, Hussain S. Distribution of firearm injuries presented to surgical department of DHQ teaching hospital Bannu, Pakistan. Gomal J Med Sci. 2017;15:87-91. Available at: www.gjms.com.pk/ojs24/index.php/gjms/article/download/1535/888. Accessed January 23, 2019.
-
Cleveland Clinic. Cleveland Clinic performs third face transplant [news release]. July 18, 2017. Available at: https://newsroom.clevelandclinic.org/2017/07/18/cleveland-clinic-performs-third-face-transplant/. Accessed January 23, 2019.
-
Wootsen CR. A gunshot destroyed her face. A rare surgery just gave her a new one. The Washington Post. 2017 July 19. Available at: https://www.washingtonpost.com/news/to-your-health/wp/2017/07/19/a-gunshot-destroyed-her-face-a-rare-surgery-just-gave-her-a-new-one/?noredirect=on&utm_term=.e6bb393f4c39. Accessed January 23, 2019.
-
Spitzer SA, Staudenmayer KL, Tennakoon L, Spain DA, Weiser TG. Costs and financial burden of initial hospitalizations for firearm injuries in the United States, 2006-2014. Am J Public Health. 2017 May;107(5):770-4. PMID: 28323465
-
Henry S. ATLS 10th edition offers new insights into managing trauma patients. Bulletin of the American College of Surgeons [online]. June 1, 2018. Available at: http://bulletin.facs.org/2018/06/atls-10th-edition-offers-new-insights-into-managing-trauma-patients/. Accessed January 23, 2019.
-
Navsaria PH, Chowdhury S, Nicol AJ, Edu S, Naidoo N. Penetrating trauma to the mediastinal vessels: a taxing injury. Curr Trauma Rep. 2016 Mar;2(1): 1-10. [Full text].
-
Nevin DG, Brohi K. Permissive hypotension for active haemorrhage in trauma. Anaesthesia. 2017 Dec;72(12):1443-8. PMID: 28940420 [Full text].
-
Holcomb JB, Tilley BC, Baraniuk S, et al, for the PROPPR Study Group. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial. JAMA.2015 Feb 3;313(5):471-82. PMID: 25647203
-
Roberts I, Edwards P, Prieto D, et al. Tranexamic acid in bleeding trauma patients: an exploration of benefits and harms. Trials. 2017 Jan 31;18(1):48. PMID: 28143564
-
Malav RA, Ojha BK, Chandra A, et al. Outcome of penetrating brain injury in civilian practice. Indian J Neurotrauma. 2015;12:122-7.
-
Spaite DW, Hu C, Bobrow BJ, et al. The effect of combined out-of-hospital hypotension and hypoxia on mortality in major traumatic brain injury. Ann Emerg Med. 2017 Jan;69(1):62-72. PMID: 27692683
-
Vakil MT, Singh AK. A review of penetrating brain trauma: epidemiology, pathophysiology, imaging assessment, complications, and treatment. Emerg Radiol. 2017 Jun;24(3):301-309. PMID: 28091809
-
Ragland J, Lee K. Critical care management and monitoring of intracranial pressure. J Neurocrit Care. 2016; 9(2):105-12. Available at: https://www.e-jnc.org/journal/view.php?doi=10.18700/jnc.160101. Accessed January 23, 2019.
-
Nowicki Jl, Stew B, Ooi E. Penetrating neck injuries: a guide to evaluation and management. Ann R Coll Surg Engl. 2018 Jan;100(1):6-11. PMID: 29046084
-
Ernest E, Burnett A, Frascone RJ. High index of suspicion. Recognizing & managing traumatic neck injuries. JEMS. 2014 Apr;39(4):50-4. PMID: 24779100
-
Hanlon DP, Adams DA. Penetrating neck trauma [monograph]. July 1, 2017. Relias (formerly AHC Media)[online]. Available at: https://www.ahcmedia.com/articles/140881-penetrating-neck-trauma. Accessed January 23, 2019.
-
Mahoozi HR, Volmerig J, Hecker E. Modern Management of Traumatic Hemothorax. J Trauma Treat. 2016 Aug 19; 5:326. [Full text].
-
Karmy-Jones R, Namias N, Coimbra R, et al. Western Trauma Association critical decisions in trauma: penetrating chest trauma. J Trauma Acute Care Surg. 2014 Dec;77(6):994-1002. PMID: 25423543
-
Reichman EF. Tube thoracostomy. Emergency Medical Procedures. 2nd ed. New York, NY: McGraw-Hill; 2013: ch 39.
-
Yeh DD, Hwabejire JO, de Moya M, et al. Preoperative evaluation of penetrating esophageal trauma in the current era: an analysis of the National Trauma Data Bank. J Emerg Trauma Shock. 2015 Jan-Mar;8(1):30-3. PMID: 25709250 [Full text].
-
Shahani R, Galla JD. Penetrating chest trauma. Medscape Drugs & Diseases from WebMD. Updated: December 18, 2017. Available at: http://emedicine.medscape.com/article/425698-overview. Accessed January 23, 2019.
-
Guthrie K. ED thoracotomy: is it just the first part of the autopsy? Life in the Fastlane. Updated: June 2, 2018. Available at: https://lifeinthefastlane.com/ed-thoracotomy-is-it-just-the-first-part-of-the-autopsy/. Accessed January 23, 2019.
-
Cothren CC, Moore EE. Emergency department thoracotomy for the critically injured patient: Objectives, indications, and outcomes. World J Emerg Surg. 2006 Mar 24;1:4. PMID: 16759407
-
Manzano-Nunez R, Naranjo MP, Foianini E, et al. A meta-analysis of resuscitative endovascular balloon occlusion of the aorta (REBOA) or open aortic cross-clamping by resuscitative thoracotomy in non-compressible torso hemorrhage patients. World J Emerg Surg. 2017 Jul 14;12:30. PMID: 28725258
-
Fairfax LM, Hsee L, Civil ID. Resuscitative thoracotomy in penetrating trauma. World J Surg. 2015 Jun;39(6):1343-51. PMID: 25342073
-
Cheema F, Garcia C, Eivera AG, Chao E. CE: The Use of Resuscitative Endovascular Balloon Occlusion of the Aorta in Treating Hemorrhagic Shock from Severe Trauma. Am J Nurs. 2018 Oct;118(10):22-28. PMID: 30211702
-
Brenner M, Bulger EM, Perina DG, et al. Joint statement from the American College of Surgeons Committee on Trauma (ACS COT) and the American College of Emergency Physicians (ACEP) regarding the clinical use of Resuscitative Endovascular Balloon Occlusion of the Aorta (REBOA). Trauma Surg Acute Care Open. 2018 Jan 13;3(1):e000154. PMID: 29766135 [Full text].
-
Offner P, Stanton-Maxey KJ, Bjerke HS. Penetrating abdominal trauma. Medscape Drugs & Diseases from WebMD. Updated: January 13, 2017. Available at: http://emedicine.medscape.com/article/2036859-overview. Accessed January 23, 2019.
-
Biffl WL, Leppaniemi A. Management guidelines for penetrating abdominal trauma. World J Surg. 2015 Jun;39(6):1373-80. PMID: 25315088
-
Kleinman J, Kenji I, Pott E, Kazuhide M, Demetriades D, Strumwasser A. Early FAST Examinations during Resuscitation May Compromise Trauma Outcomes. Am Surg. 2018 Oct;84(10):1705-9.
-
Ali HI. Role of multislice computed tomography in assessment of non-solid organ injury in patients with blunt abdominal trauma. Egypt J Radiol Nucl Med. 2016 Sept;47(3):749-56. Available at: https://www.sciencedirect.com/science/article/pii/S0378603X16300973. Accessed January 23, 2019.
-
Bloom B, Gibbons RC. Focused Assessment with Sonography for Trauma (FAST). StatPearls [Internet]. 2018 Oct 27. PMID: 29261902 [Full text].
-
Richards JR, McGahan JP. Focused assessment with sonography in trauma (FAST) in 2017: what radiologists can learn. Radiology. 2017 Apr;283(1):30-48. PMID: 28318439
-
Legrand M, Russell R. What's new in focused assessment with sonography: ballistic trauma. Intensive Care Med. 2016 Nov;42(11):1787-9. PMID: 27289358
-
Ghorbani P, Falken M, Riddez L, Sundelof M, Oldner A, Strommer L. Clinical review is essential to evaluate 30-day mortality after trauma. Scand J Trauma Resusc Emerg Med. 2014 Mar 13;22:18. PMID: 24625137
-
Passos E, Dingley B, Smith A, et al, for the Canadian Trauma Trials Collaborative. Tourniquet use for peripheral vascular injuries in the civilian setting. Injury. 2014 Mar;45(3):573-7. PMID: 24360743 Inaba K, Siboni S, Resnick S, et al. Tourniquet use for civilian extremity trauma. J Trauma Acute Care Surg. 2015 Aug;79(2):232-7;quiz 332-3. PMID: 26218691
