Треугольник смерти

«Треугольник смерти» — это зона на лице в виде воображаемого равнобедренного треугольника, основание которого расположено по краю верхней губы, а угол между равными сторонами — немногим выше глабеллы. На практике врачам следует включать в эту область медиальные части бровей.
Эта зона богата лимфатическими и кровеносными сосудами, но в ней мало соединительной ткани и практически отсутствуют фасциальные листки. Отсутствие этих двух компонентов приводит к тому, что воспалительный процесс в этой области тяжело ограничивается.
Подробнее о кровеносных сосудах. Главной собирательной веной этой области является лицевая вена, которая собирает кровь из области лба, носа, век, верхней и нижней губ, мягкого нёба, околоушной железы, мышц дна ротовой полости и поднижнечелюстной железы.
В области угла глаза через угловую (ангулярную) вену анастомозирует с глазными венами. Верхняя глазная вена является главным притоком пещеристого синуса. Этот синус и перечисленные выше вены не имеют клапанов и, соответственно, прямого контроля циркуляции крови.
И здесь мы подходим к сути названия и к опасности этой зоны лица для жизни (по-английски этот треугольник называется danger triangle). Но, разумеется, не самой этой зоны, а гнойных воспалительных процессов в ней. Мышцы в этой области прикреплены к коже, на которой и могут начинаться гнойные заболевания. Постоянное движение мимических мышц при отображении эмоций, при разговоре, жевании приводит к диссеминации гнойного содержимого.
Сопутствующий отек будет способствовать тому, чтобы кровь шла через глазные вены, а далее — в пещеристый синус. Только вот с током крови переносится и возбудитель. В норме в пещеристом синусе кровь течет медленно, но в данном случае это приводит к развитию тромбофлебита.
Тромбофлебит пещеристого синуса, к счастью, сейчас встречается редко. В доантибиотиковую эпоху он не только происходил чаще, но и имел 100 % летальность. Сейчас прогноз больных с этим заболеванием намного лучше, однако оно все еще является жизнеугрожающим. Несмотря на свою редкость, всегда важно исключать это заболевание у больных с синдромом кавернозного синуса.
Описаны случаи тромбофлебита пещеристого синуса одонтогенного происхождения. Два таких случая будут рассмотрены ниже.
Случай 1
Женщина 64 лет жаловалась на головную боль в течение 2 дней после того, как стоматолог удалил клык слева. НПВС и антибиотики (цефкапен — цефалоспорин III поколения) были неэффективны. Через 8 дней после удаления у пациентки развилась диплопия и птоз слева. После консультации невролога ей был поставлен диагноз «паралич левого глазодвигательного нерва» и дано направление на госпитализацию.
При поступлении пациентка проявляла тревожность, но была хорошо ориентирована в пространстве, времени и собственной личности. Неврологическое обследование обнаружило практически полную офтальмоплегию, птоз и мидриаз слева. Проптоз, хемоз и аномалии других черепных нервов не были обнаружены. Отек на лице и в полости рта отсутствовал, обследование стоматолога не выявило наличия абсцессов или местных воспалительных реакций в области лунки удаленного зуба. Температура тела составляла 38 °C, лабораторные анализы показали наличие лейкоцитоза 12,7×109/л и C-реактивный белок на уровне 6,6 мг/л. Анализ цереброспинальной жидкости показал наличие лейкоцитов 30 кл/мкл, 66 % нейтрофилов при нормальных значениях давления ликвора, уровней белка и глюкозы. Посевы крови и ЦСЖ были отрицательными.
КТ с контрастом и МРТ с гадолинием выявили незаполнение и тромбоз левого венозного синуса и расширение верхних глазных вен с обеих сторон. Церебральная ангиография показала незаполнение кавернозного синуса и сужение левой внутренней каротидной артерии. Врачи предположили связь развития тромбофлебита пещеристого синуса с удалением зуба.
Лечение начали с первого дня поступления, назначив внутривенные инфузии ампициллин + сульбактам. Головная боль уменьшилась на второй день госпитализации, снизилась температура тела. Птоз и нарушения движения глаза прошли на 7 день. Лабораторные анализы показывали улучшение. Антибактериальная терапия продолжалась 2 недели до полной нормализации температуры тела и анализов. Параличи практически исчезли на 14 день госпитализации.
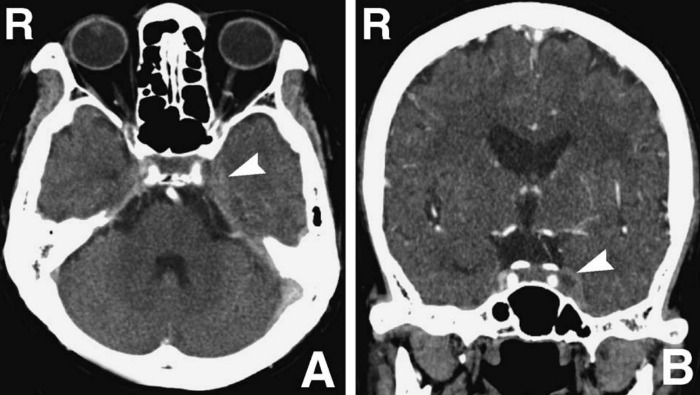
Рисунок 1 | Аксиальное (A) и фронтальное (B) изображения, полученные с помощью КТ с контрастным веществом. Дефект наполнения левого пещеристого синуса (стрелки)
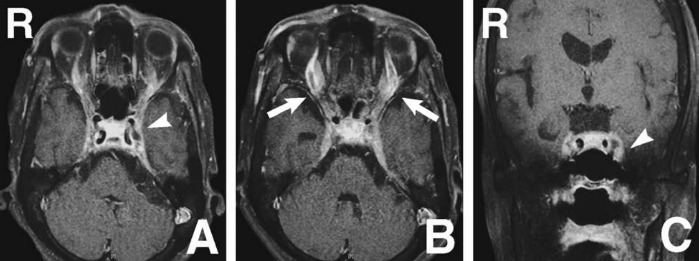
Рисунок 2 | Аксиальные (A, B) и фронтальное (C) изображения, полученные с помощью 1Т МРТ с гадолинием. Дефект наполнения левого пещеристого синуса (стрелки A, C) и расширением верхних глазных вен с обеих сторон (стрелки B)
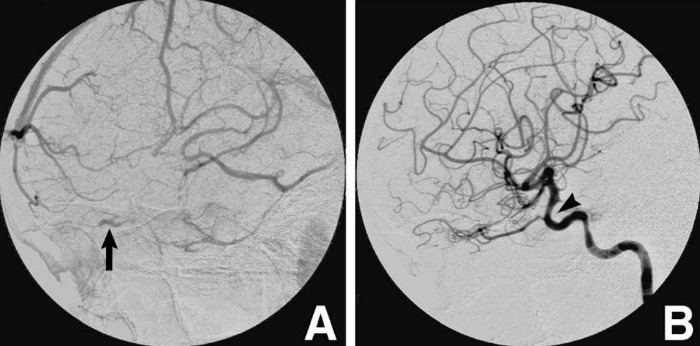
Рисунок 3 | Ангиограмма левой внутренней сонной артерии, показывающая расширение глазной вены в венозную фазу (A, стрелка) и сужение левой внутренней сонной артерии в артериальную фазу (B, стрелка)
Случай 2
Мужчина 54 лет жаловался на боль в верхней челюсти слева в течение 2 недель. Затем он попал на прием к стоматологу, который лечил ему несколько зубов с кариесом и периодонтитом. На следующий день у пациента появились головная боль, отек и сильная боль вдоль левой половины лица, но больше в области лба слева. Он был направлен на прием к оториноларингологу, который выписал антибиотики и НПВС, оказавшиеся неэффективными. Три дня спустя у пациента развились периорбитальный отек и боль в этой области. Лабораторные анализы показали лейкоцитоз 14×109/л и ЦРБ 30,7 мг/л. Оториноларинголог подумал о развитии периорбитального целлюлита, назначил карбапенемы и направил пациента на госпитализацию.
При поступлении у пациента наблюдался птоз, проптоз и хемоз левого глаза, однако температура тела была в пределах нормы. При осмотре лица наблюдался выраженный отек средней и верхней третей лица слева. Неврологический осмотр выявил паралич левого блокового нерва и снижение чувствительности ветвей глазного и верхнечелюстного нервов — ветвей левого тройничного нерва.
При обследовании полости рта обнаружены множественный кариес и периодонтиты, но отсутствовали абсцессы. Анализ цереброспинальной жидкости показал наличие лейкоцитов 1 кл/мкл при нормальном давлении ликвора. Был повышен уровень белка (0,94 г/л), концентрация глюкозы составляла 1,65 г/л (в крови 3,6 г/л). Посевы крови и ЦСЖ были отрицательными.
КТ и МРТ головы с контрастными веществами показали незаполнение левого кавернозного синуса с дилатацией верхних глазных вен с обеих сторон, похожей на случай 1, и плохое контрастирование нижней глазной вены. Все это указывало на обструкцию пещеристого синуса.
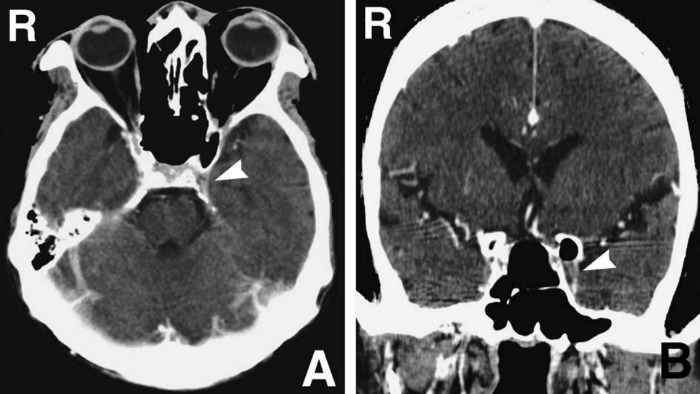
Рисунок 4 | Аксиальное (A) и фронтальное (B) изображения, полученные с помощью КТ с контрастным веществом. Дефект наполнения левого пещеристого синуса (стрелки)
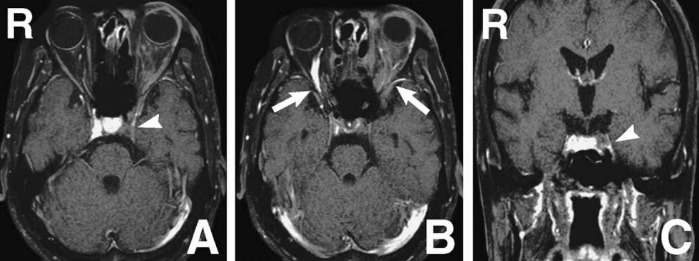
Рисунок 5 | Аксиальные (A, B) и фронтальное (C) изображения, полученные с помощью 1Т МРТ с гадолинием. Дефект наполнения левого пещеристого синуса (стрелки A, C) и расширением верхних глазных вен с обеих сторон и недостаточным контрастированием левой глазной вены (стрелки B)
Врачи предположили развитие периорбитального целлюлита после развития тромбофлебита пещеристого синуса, вызванного одонтогенной инфекцией, и начали лечение меропенемом, который до этого назначил оториноларинголог. Птоз прошел на 2 день госпитализации. Головная боль уменьшилась к 4 дню, паралич блокового нерва начал проходить на 9 день. Антибиотикотерапию продолжали в течение 2 недель до полной нормализации температуры тела и анализов. Слабая боль и небольшая чувствительность вокруг левой глазницы сохранялись после выписки из больницы на 21 день.
Случай 3
В данном случае тромбофлебит пещеристого синуса вызван неодонтогенной инфекцией. Мужчина 52 года поступил в больницу с лихорадкой высокой степени, ознобом и офтальмоплегией справа.
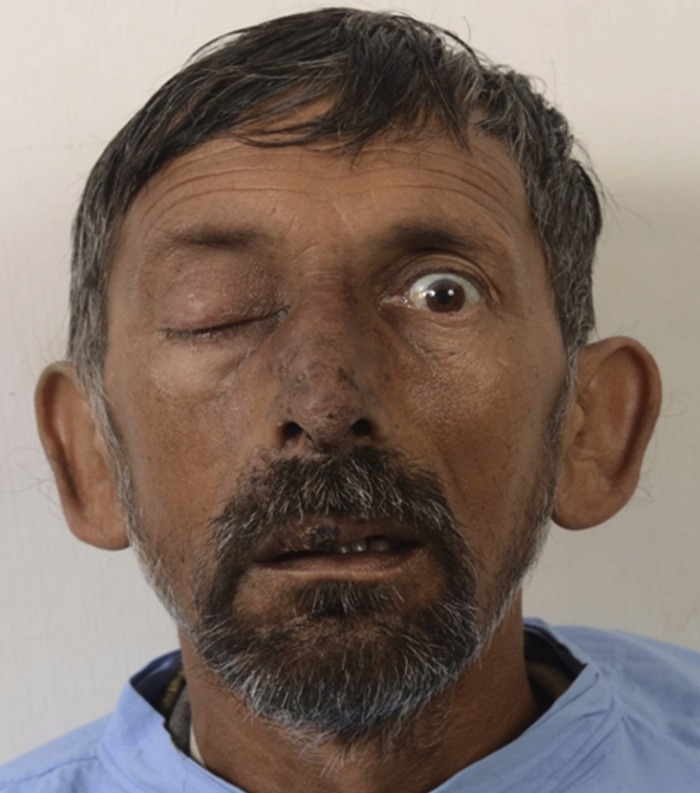
Рисунок 6 | Повреждение в зоне «треугольника смерти» и птоз справа
За 15 дней до госпитализации у пациента появился фурункул чуть выше кончика носа, который впоследствии начал увеличиваться, появился отек прилежащих тканей и верхней губы. Мужчине назначили антибиотики, после которых отек и фурункул начали уменьшаться. Однако температура не снижалась, а за день до госпитализации пациент почувствовал боль в глазу и в области лба справа, при этом наблюдались птоз и диплопия.
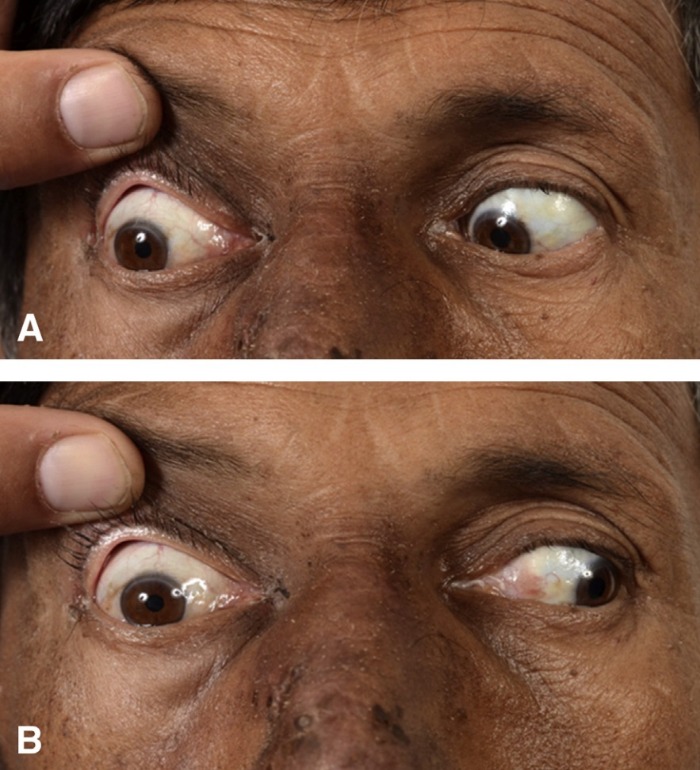
Рисунок 7 | (A) — паралич правой латеральной прямой мышцы глаза; (B) — паралич правой медиальной прямой мышцы глаза
Осмотр невролога выявил полную правую офтальмоплегию. Клинический анализ крови показал лейкоцитоз. Показания биохимического анализа крови, общего анализа мочи, рентгенография грудной клетки соответствовали норме. Посев крови был отрицательным, ВИЧ не выявлялся. На МРТ головного мозга было обнаружено гетерогенное усиление мягких тканей в области правого пещеристого синуса, распространяющееся кзади вдоль намета мозжечка.
Был поставлен диагноз тромбофлебит пещеристого синуса вследствие ретроградного распространения инфекции из области «треугольника смерти». Пациенту назначили внутривенные инфузии цефтриаксон + ванкомицин и низкомолекулярный гепарин в течение 6 недель. После терапии боль и лихорадка утихли, исчез птоз и восстановились движения правого глаза.
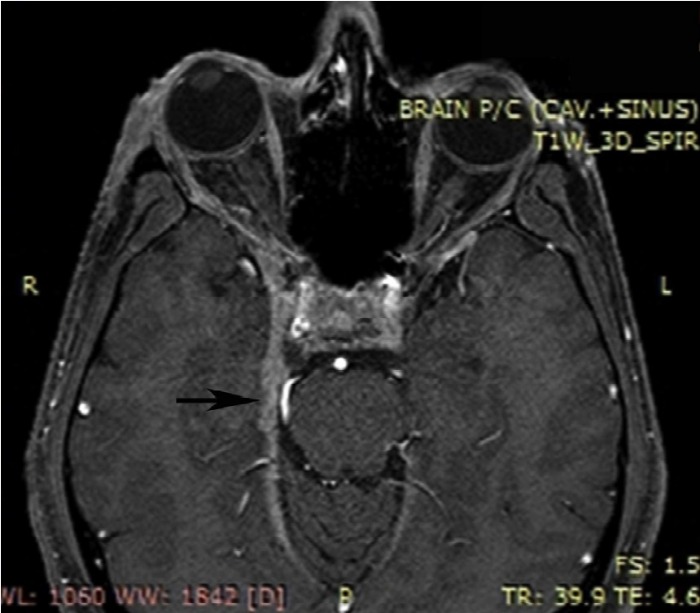
Рисунок 8 | Аксиальное постконтрастное изображение, полученные с помощью 1Т МРТ (прим. — выявляется гетерогенное усиление мягких тканей в области правого пещеристого синуса, распространяющееся кзади вдоль намета мозжечка)
Диагноз тромбофлебита пещеристого синуса ставится на основании клинической картины, характеризующейся лихорадкой, болью, проптозом, хемозом, периорбитальным отеком, офтальмоплегией и нарушением чувствительности в области иннервации глазного и верхнечелюстного нервов. Часто поражается VI пара черепных нервов, потому как отводящий нерв проходит медиально через кавернозный синус и часто застрагивается воспалительным процессом при тромбофлебите. III и IV пара черепных нервов поражаются реже, поскольку проходят в латеральной части синуса, которая содержит толстую фиброзную ткань. Нарушения зрения вплоть до слепоты встречаются у 20 % пациентов. Если заболевание прогрессирует, то пациент впадает в коматозное состояние.
Тромбофлебит пещеристого синуса, как уже говорилось, жизнеугрожающее состояние и требует немедленного лечения, однако всегда может возникнуть задержка из-за замешательства при постановке диагноза, поскольку заболевание редкое, а его проявления уникальные. Поэтому диагноз тромбофлебита кавернозного синуса нужно рассматривать в первую очередь у пациентов с синдромом пещеристого синуса с лихорадкой, отеком лица и лабораторными показателями, соответствующими картине воспаления. Для уточнения диагноза используются КТ и МРТ с контрастными веществами: характерны растяжение кавернозного синуса, выбухание его латеральной части, ассиметричное контрастирование синусов слева и справа. Легко выявляется дефект наполнения, вызванный тромбозом. Косвенным признаком тромбоза кавернозного синуса является дилатация верхних глазных вен с обеих сторон и/или экзофтальм.
Сообщается, что церебральная ангиография является бесполезной для постановки данного диагноза, поскольку даже в норме кавернозный синус плохо визуализируется. Более того, есть исследования, сообщающие о диссеминации инфекции и увеличении тромбоза при проведении этого исследования. В первом случае врачи провели ангиографию для исключения других заболеваний, например, каротидно-кавернозной фистулы. У некоторых пациентов с тромбофлебитом пещеристого синуса были обнаружены изменения внутренней сонной артерии, такие как стеноз, окклюзия или аневризма. В первом случае врачи обнаружили сужение этой артерии, что может говорит о ее спазме, тромбозе или воспалении.
Наиболее частой причиной тромбофлебита пещеристого синуса являются клиновидный и решетчатый синуситы. Одонтогенная инфекция приводит к этому заболеванию реже и является причиной в 10 % случаев или реже. Инфекция полости рта может попасть в пещеристый синус из глазницы, крылонебной ямки, крыловидного сплетения или гематогенно по лицевой вене.
Важна адекватная антибиотикотерапия. Самыми частыми возбудителями являются Staphylococcus aureus и MRSA. У пациентов, у которых тромбофлебит пещеристого синуса связан с одонтогенной инфекцией, встречаются бета-гемолитические стрептококки, другие виды стрептококков, облигатные анаэробы и микст-инфекции.
Рекомендованы для лечения большинства этиологий пенициллины широкого спектра действия, цефалоспорины III поколения или карбапенемы, которые назначаются минимум на 2 недели, чтобы предупредить развитие рецидива. В вышеописанных случаях посевы были отрицательными, потому что пациент принимал антибиотики до госпитализации и обследования.
Назначение антикоагулянтов является дискуссионным вопросом. Тромбофлебит пещеристого синуса довольно редкое заболевание, поэтому доступны только ретроспективные исследования. Обзор 84 случаев с 1940 по 1984 гг. обнаружил, что смертность в группе пациентов, которые принимали гепарин, была ниже, чем у группы, которые его не принимали (14 против 36 %). Поэтому вполне оправданно назначать антикоагулянтную терапию, хотя и были случаи кровотечений как осложнения приема препарата.
Системное назначение глюкокортикостероидов также дискуссионно, однако может помочь в восстановлении чувствительности черепных нервов и уменьшении отека глазницы. Правда, это в свою очередь может увеличить степень тромбоза и ухудшить прогноз.
Существуют доклады о рецидивах тромбофлебита пещеристого синуса. Более того, вторично развивалась интракавернозная аневризма, и такие артериальные изменения проявлялись в течении 3 месяцев после появления первых симптомов. Следовательно, пациенты с тромбофлебитом пещеристого синуса должны наблюдаться по крайней мере несколько месяцев после антибиотикотерапии.
Источники:
- Eckberg T. J. The dangerous triangle (still dangerous) //JAMA. – 1969. – Т. 209. – №. 4. – С. 561-561.
- Okamoto H. et al. Cavernous Sinus Thrombophlebitis Related to Dental Infection //Neurologia medico-chirurgica. – 2012. – Т. 52. – №. 10. – С. 757-760.
- Pannu A. K., Saroch A., Sharma N. Danger triangle of face and septic cavernous sinus thrombosis //Journal of Emergency Medicine. – 2017. – Т. 53. – №. 1. – С. 137-138.
