Рекомендации по выбору метода лечения

Часть 3
Общие рекомендации
Для того чтобы заместить дефект зубного ряда ортопедической конструкцией на имплантате, врачу необходимо решить, сколько времени должно пройти после удаления зуба до установки имплантата. Все четыре подхода, о которых мы говорили ранее, могут быть применимы для всех клинических ситуаций. Однако, если брать конкретную клиническую ситуацию, то какой-то из методов по сравнению с другими может обладать рядом преимуществ: быть более прогнозируемым, упрощать хирургическую операцию и снижать риски осложнений. В таблице 1 представлены клинические условия, предпочтительные или нежелательные для каждого из методов. Эти рекомендации созданы в качестве ориентира для врачей, а также с целью продемонстрировать, при каком подходе может быть бóльшая прогнозируемость и меньшие риски.
Таблица 1. (открыть в высоком качестве)
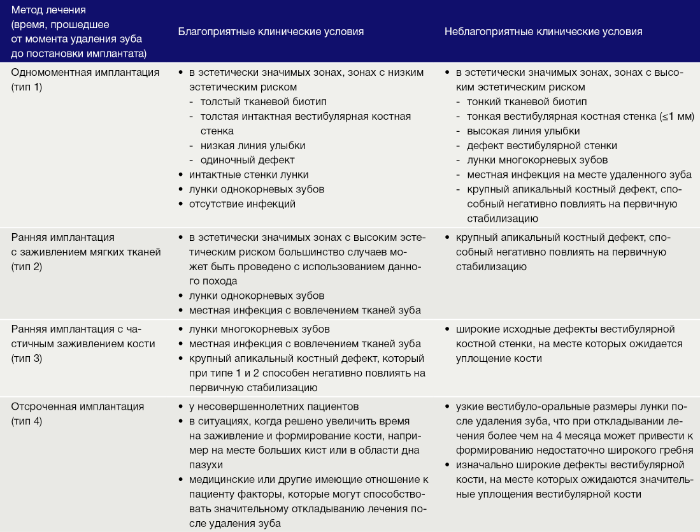
Более опытные хирурги могут рекомендовать другие подходы к лечению. Но необходимо помнить, что врач несет полную ответственность за рекомендации, касаемые времени постановки имплантата после удаления зуба, и за исход лечения каждого пациента. В эстетически значимых зонах одномоментная имплантация (тип 1) с достижением хорошей первичной стабилизации может быть методом выбора при одиночных дефектах с толстым биотипом десны и толстой вестибулярной костной стенкой (≥ 1 мм). Стоит отметить, что даже в таких благоприятных условиях для предотвращения рецессии слизистой могут потребоваться дополнительные манипуляции, такие как пересадка дополнительного соединительнотканного трансплантата (СТТ) и перемещение лоскута. Если вестибулярная костная стенка повреждена, то даже в клинических ситуациях с толстым биотипом десны лучше прибегать к ранней имплантации (тип 2 и 3). Если и биотип десны тонкий, и вестибулярная костная стенка незначительной толщины или повреждена, то одномоментная имплантация (тип 1) сопровождается значительным риском рецессии десны. Эстетические риски повышены у пациентов с высокой линией улыбки. В целом эстетические риски растут в зависимости от наличия дефектов вестибулярной костной стенки, особенно если дефект имеет крупные размеры. Исходя из этих условий, в качестве альтернативы одномоментной (тип 1) может быть выбрана ранняя имплантация (тип 2 и 3). В эстетически значимых зонах вне зависимости от степени эстетических рисков может быть использована ранняя имплантация (тип 2). Немедленная установка (тип 1) в основном не рекомендуется при протяженном дефекте зубного ряда в эстетически значимой зоне. Безлоскутная операция с немедленной установкой (тип 1) должна проводиться только при наличии предоперационных пространственных изображений и только при благоприятных клинических условиях, таких как толстый тканевой биотип, интактные и толстые вестибулярные костные стенки, низкие эстетические требования. Только врачу с большим клиническим опытом рекомендуется использовать безлоскутную технику. Учитывая большое разнообразие клинических факторов, описанных выше, в случае одномоментной имплантации (тип 1) с отслаиванием лоскута или без, очень сложно добиться хороших результатов с высокой прогнозируемостью и низкими рисками рецессии слизистой оболочки. В эстетически не значимых зонах немедленная имплантация (тип 1) может применяться при замещении однокорневых зубов без или с минимальной апикальной патологией и убылью кости, желательно с интактными костными стенками. При наличии острого инфекционного процесса, гноетечения или неадекватной первичной стабилизации не стоит проводить немедленную постановку имплантата (тип 1). Отсроченная имплантация (тип 4) представляет из себя исходный протокол постановки имплантатов и была принята в качестве стандарта лечения в 1980-х годах. Данный подход редко используется в наши дни, т.к. нет показаний для выжидания столь долгого времени до постановки имплантата от момента удаления зуба. Вдобавок значительная локальная атрофия альвеолярного гребня часто приводит к необходимости проведения процедуры костной аугментации, что, в свою очередь, требует поэтапного подхода. Это растягивает период лечения и повышает риск осложнений для пациента. Однако в некоторых клинических ситуациях, например при удалении зуба у подрастающего пациента, требуется именно отсроченная постановка имплантата (тип 4). В таких случаях рекомендуется профилактика атрофии гребня для предотвращения проведения впоследствии поэтапной операции костной аугментации. Несмотря на все усилия, направленные на обеспечение оптимального времени для постановки имплантата после удаления зуба, в реальности пациенты часто откладывают лечение по личным или медицинским причинам. В таких случаях пациент должен принять тот факт, что это приведет к увеличению рисков атрофии и необходимости последующей костной аугментации.
Основной задачей ранней имплантации (тип 2) является ожидание полного заживления и увеличения объема мягких тканей, расширение зоны кератинизированной десны. Это упрощает проведение работы с лоскутом для первичного заживления раны без натяжения после одномоментной процедуры направленной костной регенерации (НКР). Поэтому использовать раннюю имплантацию с заживлением мягких тканей (тип 2) можно в большинстве клинических ситуаций, включая как эстетически значимые зоны, так и не значимые. Этот подход может быть использован с целью разрешения патологического процесса при наличии местной одонтогенной инфекции на месте удаленного зуба. В случае многокорневых зубов и больших апикальных костных дефектов первичная стабилизация имплантата может быть недостижима спустя 4‒8 недель заживления. В данных клинических ситуациях можно прибегнуть к ранней имплантации при частичном заживлении кости (тип 3). Другим достоинством ранней имплантации (тип 2) является то, что увеличение объема мягких тканей снижает риск ошибки при выборе метода лечения по сравнению с немедленной имплантацией (тип 1). Таким образом,этап выбора метода лечения, до сих пор играющий важную роль при планировании лечения, является менее критичным при ранней постановке имплантата (тип 2). Это достоинство для менее опытных хирургов, т.к. риск послеоперационных и эстетических осложнений с этим подходом сводится к минимуму.
Рекомендации для переднего отдела верхней челюсти
В передних отделах верхней челюсти имплантологическое лечение должно обеспечивать не только восстановление функции зубного ряда, но и удовлетворять эстетическим запросам пациента. Врач должен учесть сразу несколько факторов, среди которых время постановки имплантата после удаления зуба, изменение объема тканей на месте установки имплантата во время заживления, диаметр выбранного имплантата (внутрикостный диаметр и размер ортопедической платформы), устранение дефектов вокруг имплантата и необходимость наращивания костной ткани для контурной аугментации. Ниже представлены сводные данные об изменениях объемов тканей при типах постановки имплантатов 1, 2 и 3, а также о минимальных размерах альвеолярного гребня, необходимых для размещения выбранных имплантатов. При одномоментной установке (тип 1) в переднем отделе верхней челюсти внутреннее вестибуло-оральное расстояние определяет размер имплантата (рис. 1). Эти размеры должны быть как минимум на 2 мм больше диаметра имплантата (т.е. минимальные размеры лунки ≥d+2 мм, где d — внутрикостный диаметр имплантата). Это позволит установить имплантат немного нёбно по отношению к лунке, сохранив вестибулярно пространство в 1‒2 мм и предотвратив размещение плеча имплантата в опасной вестибулярной зоне (по данным Buser, 2004).
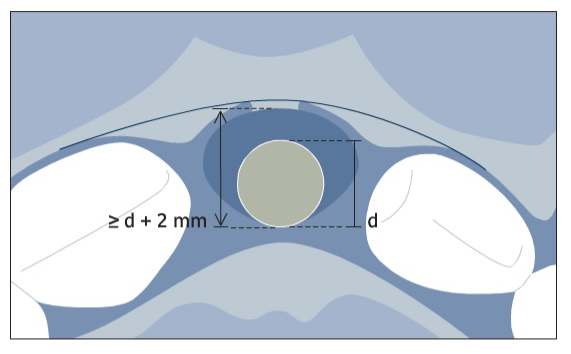
Иногда можно обработать нёбную стенку лунки с целью увеличить размеры лунки, однако на практике объем, которого можно достичь, обычно ограничен сложностью препарирования плотной небной костной стенки. В большинстве случаев широкие имплантаты или имплантаты с широкими ортопедическими платформами превысят это ограничение, что приведет к выведению плеча имплантата слишком вестибулярно. Необходимо избегать постановки «крупногабаритных» имплантатов, среди которых имплантаты с широкой шейкой и ортопедической платформой, в эстетически значимой области (Small, 2001). В области центральных резцов и клыков рекомендуются имплантаты с внутрикостным диаметром около 4 мм. Если у таких имплантатов широкая ортопедическая платформа (около 5 мм), необходимо удостовериться, что небная стенка лунки сможет принять на себя увеличенные размеры и плечо имплантата не будет находиться слишком вестибулярно. В случаях, когда размеры лунки сравнительно небольшие, например в области латеральных резцов верхней челюсти, следует выбрать меньший диаметр имплантата — 3,5 мм (обеспечивает сохранение прочностных характеристик имплантата) — для соответствия минимальным требованиям к размерам. При ранней постановке имплантата (тип 2) с заживлением мягких тканей может появиться небольшое уплощение вестибулярной кости из-за резорбции пучковой кости (Araújo, Lindhe, 2005) (рис. 2).
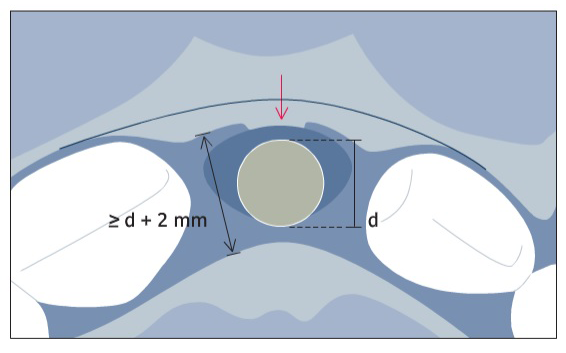
В лунке зуба может быть некоторое количество костного содержимого, но в большинстве случаев лунка все еще пуста. Присутствуют минимальные изменения формы внешних костных стенок, прилегающих к естественным зубам, на ранней стадии заживления. В этой клинической ситуации внешнее вестибуло-оральное расстояние проксимального отдела кости рядом с соседними зубами определяет, какой ширины имплантат необходимо поставить. Эта ширина должна быть как минимум на 2 мм шире, чем диаметр выбранного имплантата. Это позволит установить имплантат немного нёбно, при этом не затрагивая опасную вестибулярную зону (согласно Buser, 2004). В области нёба может быть проведена остеотомия, т.к. по сравнению с новообразованной костной тканью плотность кости там ниже. В области центральных резцов и клыков рекомендуется использовать имплантаты с диаметром около 4 мм. При потере одной из костных стенок рекомендуется одномоментно проведение процедуры НКР. Как уже упоминалось, крупные имплантаты противопоказаны в подобных клинических ситуациях, т.к. плечо имплантата будет выходить сильно вестибулярно и негативно сказываться на внешнем виде дефекта, что препятствует местной костной аугментации. В некоторых случаях дополнительное наращивание объема может быть достигнуто при помощи ССТ. При ранней постановке имплантата с частичным заживлением кости (тип 3) продолжительный период заживления длинной 3‒4 месяца обычно приводит к хорошему заполнению лунки костной тканью. Однако изменение формы вестибулярной костной стенки приводит к значительному уплощению и потере орофациальных размеров от середины заживающей лунки. Данная резорбция может быть усилена в случаях, когда вестибулярная стенка лунки изначально имела щелевидный дефект. Изменение формы вестибулярной стенки может привести к «закруглению» границ щелевидного дефекта кости и уменьшить вестибуло-оральное расстояние проксимальной части гребня соседних зубов (рис. 3).
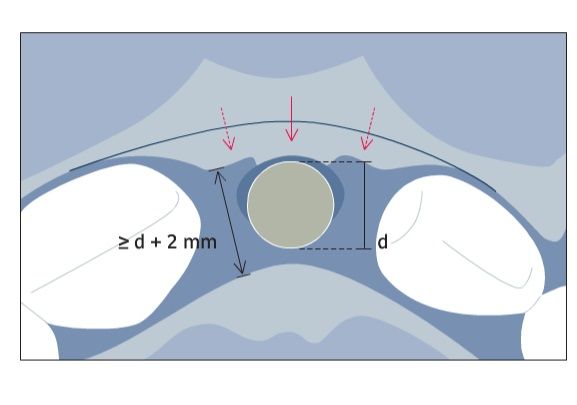
Внешнее вестибуло-оральное расстояние проксимального участка кости между двумя соседними зубами (двухконечная стрелочка) определяет размер имплантата. Эти размеры должны быть как минимум на 2 мм больше внутрикостного диаметра имплантата (≥d+2 мм). Изменение размеров кости могут привести к уменьшению вестибуло-орального размера до такой степени, что при установке имплантата толщина вестибулярной стенки может оказаться менее 1 мм. Вестибулярная костная стенка должна быть наращена при помощи костнозамещающего материала с низкой степенью замещения для утолщения костной стенки и достижения контурной аугментации с эстетической целью. Если есть щелевидный дефект вестибулярной костной стенки и морфологический дефект вокруг имплантата представлен менее чем двумя стенками, то рекомендуется процедура поэтапной костной аугментации.
