Руководство по выживанию в Новогодние праздники

До Нового года осталось совсем немного. Елка украшена, оливье приготовлено, и уже третий раз подряд просмотрена «Ирония судьбы». Кажется, все идет по классическому плану.
Но мы понимаем, что такая чудесная (и скучная) идиллия может быть разбавлена не только хлопушками и фейерверками. Травмы, ранения, ушибы и прочие неприятности в «абсолютно невероятных» ситуациях — традиционные новогодние атрибуты медика. Порой смешно, но чаще — не до смеха.
Потому мы подготовили для вас руководство по выживанию в новогодние праздники. С его помощью вы сможете справиться с любой напастью, которая поджидает вас в эти праздничные дни.
Дорогие коллеги, компания BestDoctor ищет среди наших подписчиков людей на позиции врача-консультанта, врача-куратора и врача-терапевта для онлайн-консультаций.
Подробнее
Прямой наводкой в глаз
Бутылка игристого вина является непременным атрибутом празднования Нового года наряду с тазиком оливье, боем курантов, обращением президента и клятвенными обещаниями стать лучше хотя бы в наступающем году. Увы, большинство людей не соблюдает технику безопасности при откупоривании бутылок, что редко (но метко, ХА-ХА) приводит к весьма тяжелым травмам глаза. Дело в том, что такой выстрел из бутылки разгоняет пробку до 55 км/ч, а из-за того, что размер пробки меньше диаметра орбиты — кинетическая энергия полностью поглощается глазным яблоком. Такая контузия может приводить к дислокации хрусталика, внутриглазному кровотечению, травматической глаукоме, разрыву радужки, травматической катаракте и повреждению сетчатки, проявляющейся ее отслойкой и разрывами. Чтобы не превращать праздник в кошмар, достаточно выполнять несколько простых рекомендаций при обращении с игристым вином:
- Храните напиток в холодильнике при температуре не выше 7 °C. Если бутылка хранилась при комнатной температуре, это способствует значительному увеличению давления (из-за ферментативных процессов) и, как следствие, более высокой кинетической энергии у пробки.
- НЕ ТРЯСИТЕ БУТЫЛКУ! Серьезно! Не делайте этого! Вы увеличите давление в разы. Это не только приведет к тому, что у пробки будет высокая энергия, но хуже, что она может вылететь внезапно.
- Отведите горлышко бутылки на 45° от себя и направьте ее туда, где нет других гостей. Удерживайте ладонью пробку и начинайте аккуратно распутывать проволоку.
- Накиньте на горлышко бутылки тряпичное полотенце и захватите пробку рукой. Покрутите бутылку, удерживая ее под углом в 45°, снимите печать.
- Придерживайте пробку, находящуюся под давлением газа, давая ей понемногу выходить из горлышка.
- Разлейте по бокалам и празднуйте!
Однако давайте рассмотрим худший вариант и представим, что это произошло. Рикошет, беспечность, «Ой, что это она не открывается?» — цель поражена, ударная волна красиво расходится по структурам глазного яблока, нанося повреждения как в переднем, так и заднем полюсе. Само такое воздействие на глаз состоит из двух фаз: компрессии при ударе и последующим расширении. В офтальмологических экспериментах Делори и Померанцева глаз свиньи при столкновении со снарядом весом 0,345 грамм на скорости 66,44 м/с сперва сжимался на 59 %, а затем расширялся до 128 % от своей длины. Справедливости ради нужно сказать, что это не была пробка от шампанского, но можно попытаться экстраполировать эти данные, чтобы понять патогенез такой травмы. Во время фазы компрессии образуются выраженные тракционные силы в основании стекловидного тела, периферической сетчатке и в макуле. Затем наступает фаза расширения, и структуры глаза растягиваются. Это приводит к выраженной витрео-ретинальной тракции и, как следствие, отрыву сетчатки. Отрыв сетчатки чаще происходит в нижневисочном и верхненосовом квадранте, но может происходить в области переднего края основания стекловидного тела (это находится в pars plana, где происходит соединение между цилиарным эпителием и нейроэпителием сетчатки) и заднего края стекловидного тела. Одними из типичных проявлений травматического повреждения сетчатки являются берлиновские помутнения, характеризующиеся наличием беловатого помутнения периферии сетчатки на стороне контузии. Кроме того, может происходить макулярный разрыв, характеризующийся выраженным снижением центрального зрения. Такое растяжение не обходит стороной и сосудистую оболочку, приводя к ее разрывам и гемофтальму. Разрывы и отслойки являются показанием к хирургическому лечению. Для лечения травматического отёка сетчатки используют стероидные гормоны. Выраженное повреждение стекловидного тела может требовать витрэктомии.
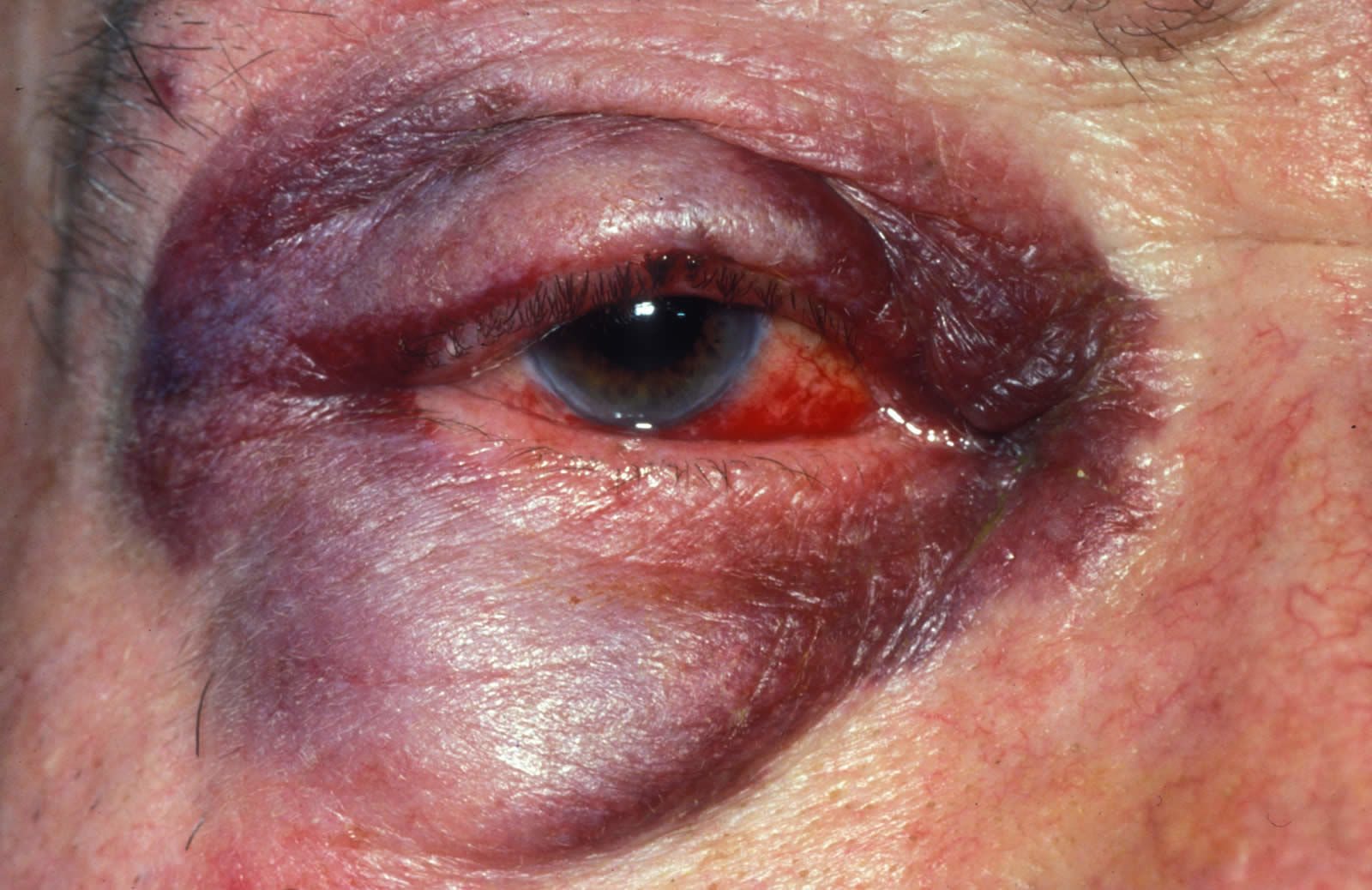
Грозным осложнением контузии глазного яблока пробкой от игристого вина, приводящим к возникновению оптической нейропатии, является развитие острого приступа глаукомы. Такая травматическая глаукома развивается из-за дислокации хрусталика (он закрывает собой пути оттока водянистой влаги), повреждения трабекулы и склеральной шпоры или закрытии трабекулярной сети свернувшейся кровью. Такое состояние требует немедленного снижения повышенного внутриглазного давления препаратами из групп ингибиторов карбоангидразы или бета-блокаторов. Если в последующем давление будет оставаться повышенным, то пациенту показана операция по восстановлению функции циркуляции внутриглазной жидкости. Если внутриглазное давление повышено из-за дислокации хрусталика, то его удаляют и заменяют на ИОЛ (интра-окулярная линза).
Что касается самого хрусталика, то контузия приводит к повреждению цинновых связок, что чревато дислокацией (в худшем случае это приведет к повышению внутриглазного давления) и разрыву капсулы. Хрусталик является иммунно-привилегированным органом, и поэтому вскоре после травмы (если была повреждена капсула) начинается аутоиммунный процесс, приводящий к его помутнению и развитию травматической катаракты. Пытаться спасти такой хрусталик нет смысла, и его меняют на ИОЛ.
Веки, роговица, склера, зрачок и радужка являются первыми структурами глаза, принимающими удар пробки. Кинетическая энергия пробки столь велика, что удар приводит к отрыву радужки и стойким нарушениям функции зрачка. Очень часто возникает кровотечение в переднюю камеру глаза и образуется гифема. Поверхность пробки повреждает роговицу, приводя к развитию травматического кератита и ее отеку. Помимо этого, наблюдаются буллезные субконъюнктивальные кровоизлияния, повреждение и отек век. Таким пациентам местно назначают стероидные гормоны и антибиотики. В случае развития гифемы показано использование антифибринолитических средств и атропина.
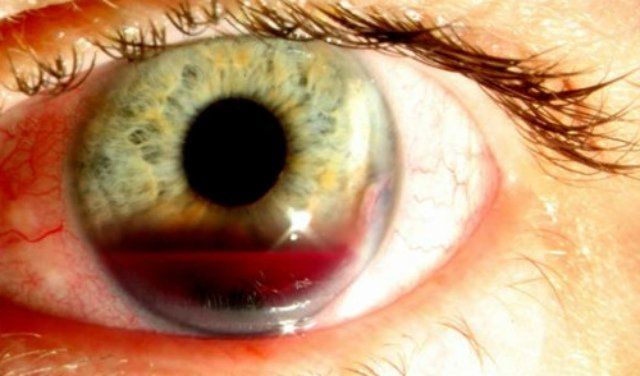
В заключение стоит отметить, что пострадавшего надо немедленно доставить в больницу, поскольку в условиях дома адекватную диагностику и лечение провести невозможно. Диагностика включает в себя осмотр с щелевой лампы (в том числе и осмотр глазного дна, если это возможно; также рекомендуется сделать пробу с флюоресцеином для определения наличия проникающего ранения), оптическая когерентная томография, измерение внутриглазного давления, компьютерная томография в случае подозрения на повреждение структур орбиты. Но лучше этого не допускать и всего лишь постараться открыть бутылку правильно.
Травма от фейерверков
Несомненно, в Новогоднюю ночь все кажется волшебным, красивым и радостным, и, конечно же, без салюта не будет «того самого» ощущения праздника.
Каждый медицинский работник хоть раз в жизни дежурил 31 декабря, и если вас это не коснулось, то все впереди. Эта ночь считается самой «богатой» на случаи: то вам мальчика без руки привезут, то труп обгорелый, то женщин в шоковом состоянии без волос. И наиболее частыми причинами визита в больницу в это время являются алкоголь и некачественная пиротехника.
Существует пять классов опасности пиротехнической продукции:
- I-III классы — это пиротехнические изделия бытового назначения, такие как хлопушки, бенгальские огни, петарды, большинство фонтанов, наземные фейерверки, салютные батареи, ракеты и фестивальные шары. Радиус опасной зоны – от 5 до 20 метров.
- IV и V классы — профессиональная пиротехника, продавать которую могут только магазины, имеющие соответствующую лицензию. Радиус опасной зоны – более 20 метров.
Опасность пиротехники заключается в:
- горящих элементах;
- движущихся частях изделия;
- составе пиротехники;
- громком звуке.
Самыми распространенными повреждениями являются :
- ожоги, чаще всего рук и лица;
- травмы глаз;
- взрывная травма;
- переломы;
- вывихи;
- ампутации;
- контузии;
- сочетанная травма.
Если произошел несчастный случай, срочно звоните в скорую.
Ваши действия до прибытия врача:
- При попадании инородных частиц на слизистую глаза в результате взрыва пиротехнических средств:
а) если несчастный случай произошел в домашних условиях – обильно промыть глаза кипяченой водой комнатной температуры и наложить повязку;
б) если несчастный случай произошел на улице – наложить повязку на глаз из подручных средств (это может быть шарф или же носовой платок). При отсутствии подручных средств можно надвинуть шапочку на глаз или закрыть глаз рукой. - При термическом ожоге кожи с попаданием частиц взрыва на кожу:
а) если несчастный случай произошел в домашних условиях – промыть кожу проточной водой и наложить сухую асептическую повязку;
б) если несчастный случай произошел на улице – наложить повязку из подручных средств (опять же, это может быть чистый носовой платок или кусочек более-менее чистой ткани).
Нельзя накладывать мазевые повязки, смазывать кожу водкой, одеколоном, духами, припудривать порошками и использовать вату. - При травмах с повреждением кожных покровов:
а) если несчастный случай произошел в домашних условиях – наложить асептическую повязку;
б) если несчастный случай произошел на улице – повязка из подручных средств (чистый носовой платок, кусочек чистой ткани).
При наличии открытых ран, сопровождающихся кровотечением, следует наложить давящую повязку или же при признаках артериального кровотечения использовать подручную замену жгута и метод пальцевого прижатия; - При ожогах:
Первая помощь должна быть направлена на прекращение воздействия высокой температуры на пострадавшего: следует погасить пламя на одежде, снять с поверхности тела тлеющую и резко нагретую одежду. Для оказания первой помощи одежду лучше разрезать, особенно там, где она прилипает к ожоговой поверхности. Отрывать одежду ни в коем случае нельзя – ее обрезают вокруг ожога и накладывают асептическую повязку поверх оставшейся части одежды. Полностью раздевать пострадавшего не рекомендуется, особенно в холодный период года, так как охлаждение резко ухудшит общее состояние организма и будет способствовать развитию шока.
Следующей этапом первой помощи является наложение сухой асептической повязки для предупреждения инфицирования ожоговой поверхности. Желательно использовать стерильный бинт. При отсутствии специального стерильного перевязочного материала ожоговую поверхность можно закрыть чистой хлопчатобумажной тканью.
Не следует, даже если хочется:
- производить какое-либо промывание области ожога («водочкой от заразы» тоже);
- прикасаться к обожженному месту руками;
- производить прокалывание пузырей;
- отрывать прилипшие к месту ожога части одежды;
- смазывать ожоговую поверхность жиром (вазелин, животное или растительное масло) и присыпать порошком.
При обширных ожогах II, III, IV степени довольно быстро развиваются общие явления, такие как шок.
Пострадавшего необходимо уложить в положение, при котором меньше всего его беспокоят боли, укрыть, если холодно, дать выпить большое количество жидкости.
Пострадавшего лучше завернуть в чистую проглаженную простыню и организовать срочную доставку в лечебное учреждение. Прежде чем транспортировать обожженного в больницу, необходимо произвести иммобилизацию. Она должна обеспечить такое положение обожженных участков тела, при котором кожа будет находиться в максимально растянутом положении. Например, при ожоге внутренней поверхности локтевого сгиба конечность фиксируется в разогнутом положении, при ожоге задней поверхности локтевого сгиба руку фиксируют согнутой в локтевом сгибе, при ожоге ладонной поверхности кисти рука фиксируется в положении максимального разгибания кисти и пальцев и т. д.
Давайте рассмотрим типичные случаи:
Первые два фото сделаны сразу же после взрыва. Длинный фитиль от «бомбочки» был подожжен, но не хотел загораться и тлел. Вместо того, чтобы избавиться от такого «салюта», было решено попытаться поджечь его снова. Но вдруг фитиль разгорелся как бенгальский огонь, и от неожиданности молодой человек выронил «гранату». Пострадавший решил, что еще успеет ее поднять и выкинуть из окна квартиры. Но не успел... Бомбочка разорвалась в руке, оставив ожоги и создав пожар. Третье фото сделано по прошествии 2 недель.
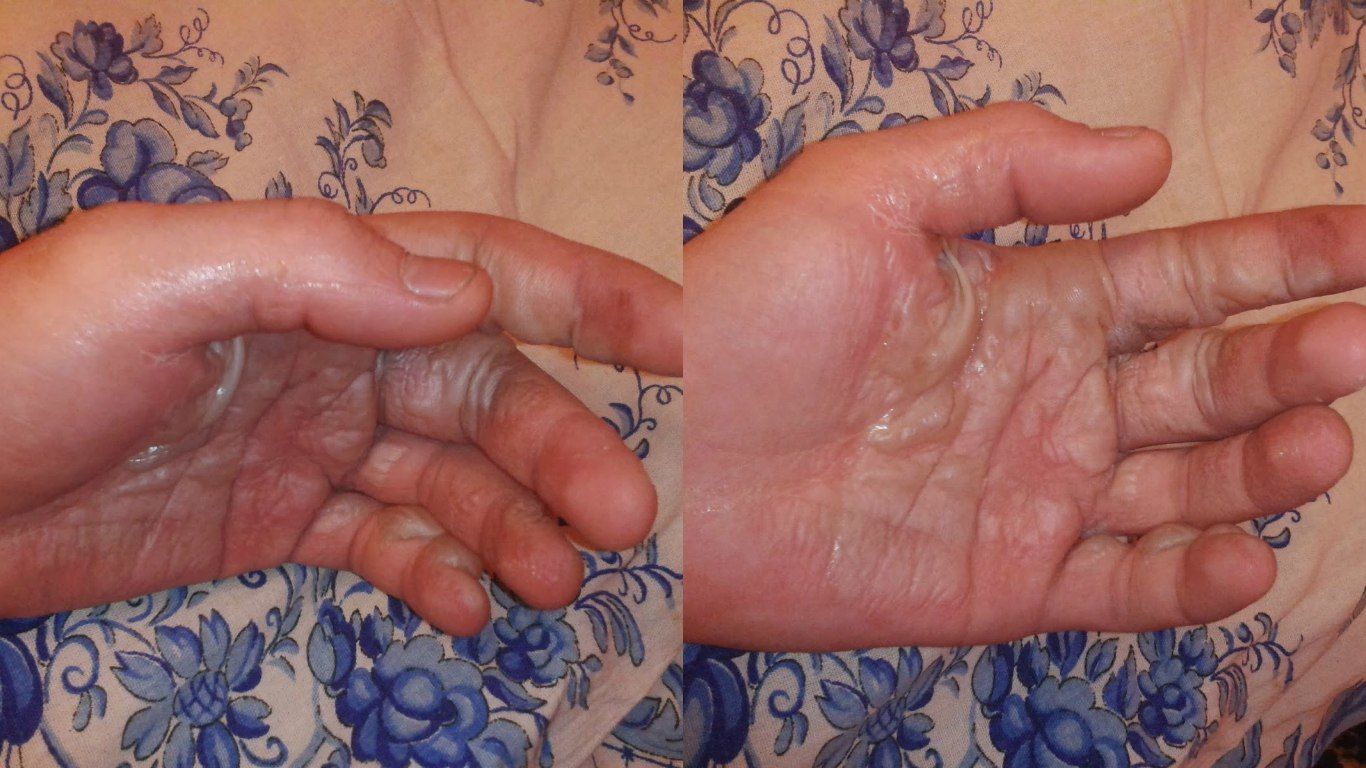
Сразу после взрыва
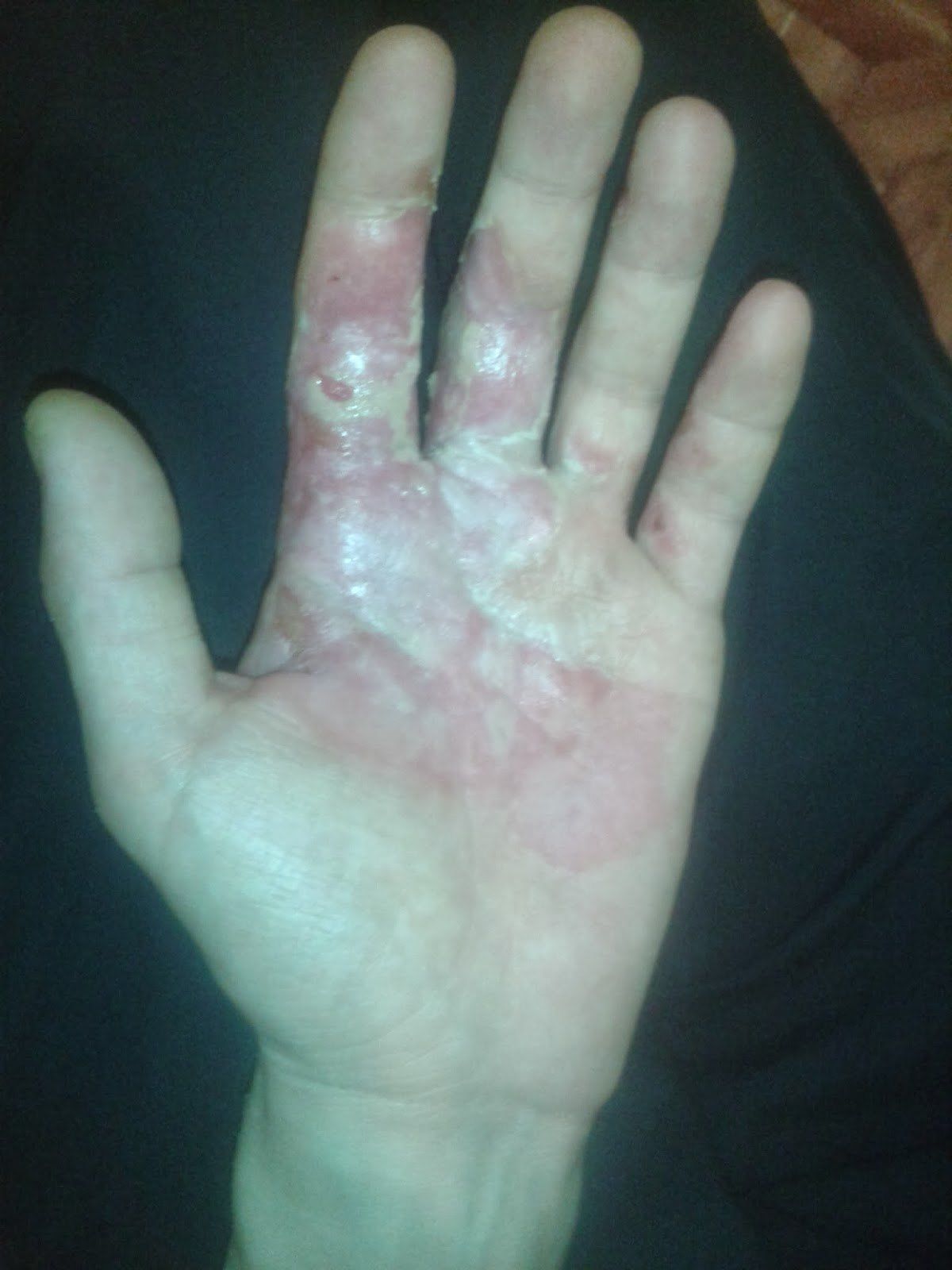
Спустя 2 недели
Второй случай отражает полную безалаберность. Группа молодых людей решила сделать свой домашний фейерверк. После сбора было решено опробовать чудо на улице. Установив сие творение на льду, молодые люди приготовились наслаждаться шоу, однако произошел сильный взрыв, и с тяжелыми травмами «испытатели» были доставлены в больницу, один вскоре скончался, другой остался под наблюдением медиков.
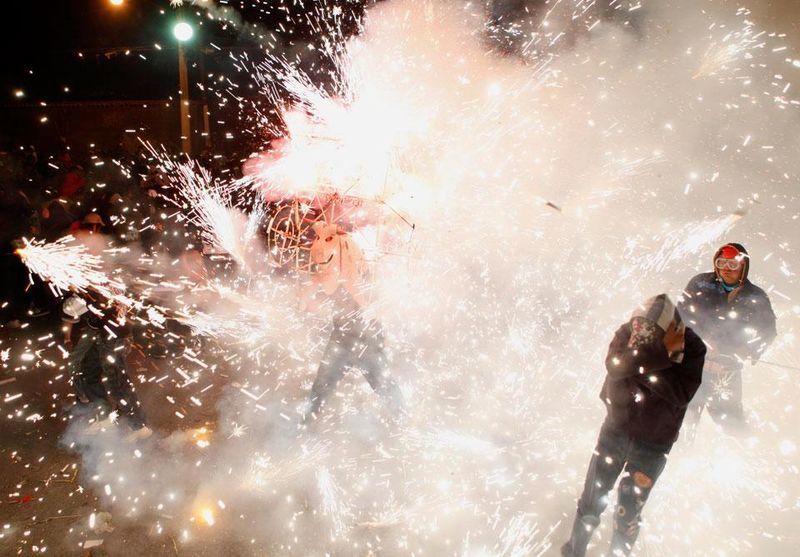
Третий случай произошел из-за брака техники. В Китае люди пришли посмотреть салют, но, увы, некоторые из фейерверков отклонились от траектории и полетели прямо в толпу. Пострадали около 100 человек.
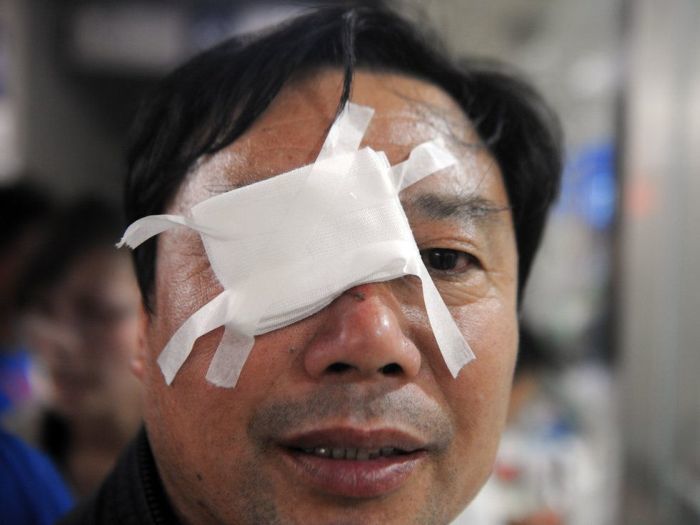
Четвертый случай показывает, насколько жестоки бывают дети, которым скучно. Сравнительно недавним развлечением детей стало подкидывание петард прохожим под ноги, в капюшон или же просто в лица людей и животных. На фото молодой человек, который ослеп из-за развлечения детишек.

В пятом случае произошла колоссальная удача. Молодой человек не рассчитал расстояние, и фейерверк взорвался очень близко к лицу. Оно в прямом смысле разрушилось, мужчину узнали лишь по татуировкам на теле. К счастью, врачи произвели реконструкцию, и довольно удачно, но каждый раз, когда парень будет проходить мимо зеркала или другой отражающей поверхности, его лицо будет напоминать о том случае.
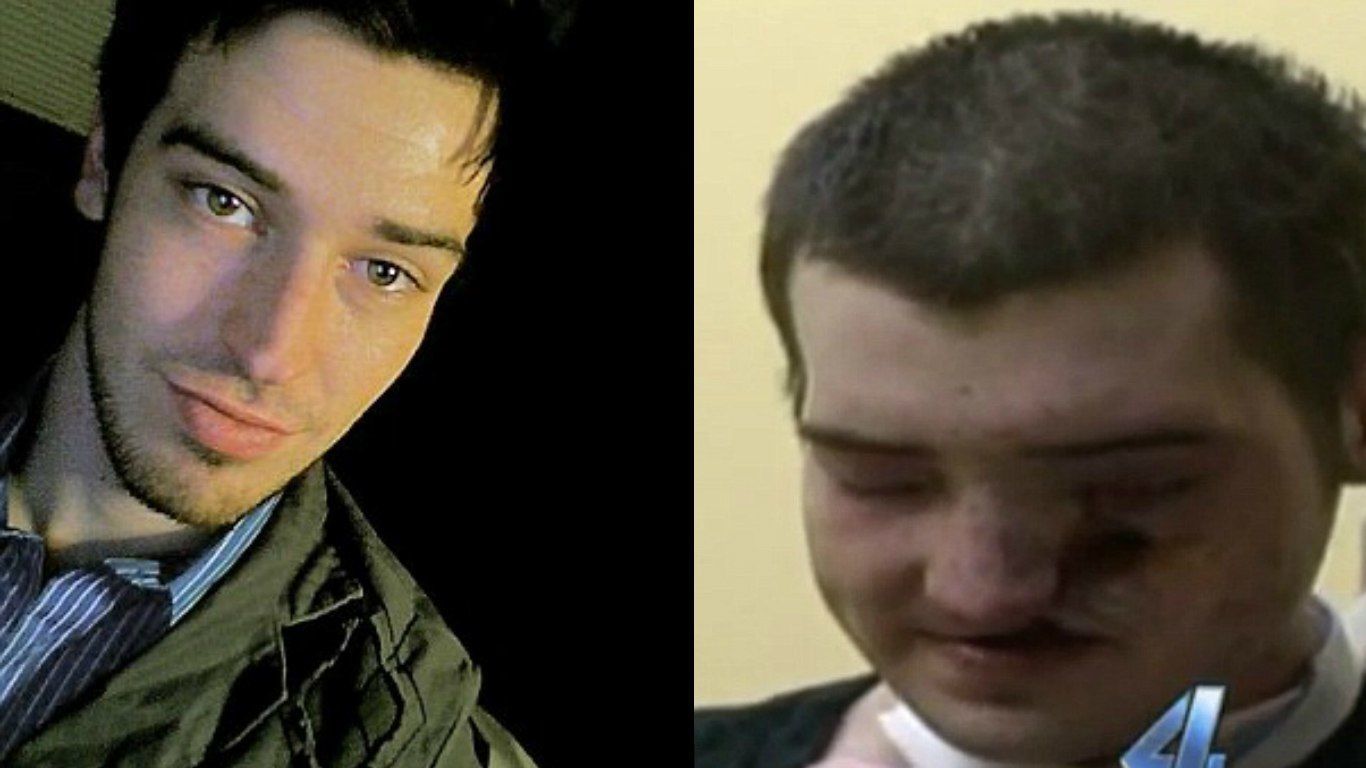
Пожалуйста, будьте аккуратны в новогодние праздники, Ваша жизнь в ваших руках.
Переохлаждение, гипотермия, отморожения
Общее охлаждение организма — замерзание — это нарушение теплового баланса в самом организме, приводящее к понижению температуры тела. Обычно, когда есть угроза снижения температуры тела, организм регуляторно стремится к выработке тепла, чему способствует, например, мышечная дрожь. По этой причине, длительное время находясь на морозе, человек в определенный момент, чувствуя пробирающий его холод, начинает трястись, клацать зубами, ежиться. Как правило, пределы приспособительных реакций человек не испытывает и стремится при первых признаках охлаждения закутаться в одежду, скорее попасть в тепло, если он промок — снять мокрую одежду и т. д. Если такое поведение по каким-то причинам невозможно (человек не осознает опасность ситуации, например, в состоянии алкогольного или наркотического опьянения, ему мешают это сделать какие-либо метаболические, гормональные или неврологические нарушения, несчастный случай на воде, например, провал под лед, снежная лавина, или человек попросту бездомный), то дальнейшее охлаждение чревато развитием гипотермии — понижением температуры «ядра» организма до 35 ℃ и ниже. Нахождение в 5–10-градусной воде (под Новый год и не только, увы, люди нередко оказываются в водоемах в неподходящую погоду) уже через 10 минут может привести к гипотермии. А нахождение в мокрой одежде при 0 ℃ и сильном ветре менее чем через час может окончиться необратимой гипотермией.
Патогенетически процесс замерзания и наступления гипотермии можно разделить на 3 стадии.
1 стадия — стадия возбуждения (легкая гипотермия, 35‒32 ℃)
В первую очередь охлаждаются покровы тела. У животных существует механизм сокращения мышц, поднимающих волос и, как следствие, взъерошивание шерсти для создания теплоизолирующего слоя воздуха. У человека рудиментарно сохранилась такая реакция, которая, увы, нам никак не помогает согреться — «гусиная кожа». Раздражение холодовых рецепторов кожи вызывает повышение тонуса симпатического отдела вегетативной нервной системы. Из-за спазма сосудов теплая кровь из «ядра» организма не поступает к периферии — уменьшается кровенаполнение покровных тканей, вследствие чего уменьшается теплоотдача (снижается потоотделение). Периферические сосуды, в принципе, все реагируют одинаково, однако интенсивность их спастической реакции зависит от степени и времени непосредственного холодового воздействия, а значит уменьшается по мере удаления от источника холода. То есть, голые руки и лицо на морозе сильнее проявят весь спектр фаз замерзания. После периода спазма сосудов наступает непродолжительная фаза их расширения, обусловленная физиологической реакцией сосудодвигательного центра. После этого снова наступает вазоконстрикция. Такие волнообразные изменения просвета сосудов носят приспособительный характер, чтобы помочь человеку избежать длительной ишемии покровных тканей, а также предотвратить слишком быстрое охлаждение глубже лежащих тканей. Тахикардия и вазоконстрикция приводят к повышению кровяного давления. Иногда сильный спазм сосудов приводит к болевым ощущениям. Также характерна сильная мышечная дрожь, повышение интенсивности обмена веществ, используются все возможные источники глюкозы (гипергликемия), потребление кислорода тканями увеличивается многократно. Окислительные процессы не только усиливаются, но и перестраиваются, происходит разобщение сопряженных процессов окисления и фосфорилирования, что обеспечивает экстренное согревание, но не может помочь в адаптации к холоду или обеспечить длительную активность на холоде, поэтому этот резерв быстро истощается. Разобщение клеточного дыхания и фосфорилирования позволяет организму получать больше тепловой энергии за счет снижения КПД всей системы.
Охлаждение всегда является мощным стрессорным воздействием на организм, что вызывает активацию системы гипоталамус — гипофиз — кора надпочечников. В крови повышается концентрация адренокортикотропного гормона (АКТГ), глюко- и минералокортикоидов. Активация симпатоадреналовой системы приводит к выбросу катехоламинов в кровь.
На первой стадии человек сначала чувствует себя довольно возбужденно и бодро, но без принятия мер это состояние постепенно сменяется замешательством, затем апатией, способность к оценочному рассуждению снижается.
Как можно помочь человеку: доставить в теплое помещение, предложить теплое одеяло. Больше ему ничего не нужно. Хочется отметить, что, несмотря на известное предостережение не согреваться алкоголем, люди все равно это делают. Да, поначалу создается ложное ощущение тепла, поскольку принятие алкоголя ведет к расширению сосудов и поступление теплой крови к периферическим отделам тела дает человеку ощущение согревания, хотя усилившаяся теплоотдача лишь истощает запасы тепла и уменьшает дальнейшее сопротивление замерзанию.
2 стадия — стадия истощения (массивная гипотермия, 32‒28 ℃)
Если организму не удается достичь сохранения температуры тела с помощью вышеописанных процессов, то нарушения теплообмена в покровах усиливаются, снижается интенсивность энергетических процессов в клетках. Тонус мышц и их работоспособность снижаются, увеличивается вязкость жидкостей (в том числе в суставах), ограничивается подвижность суставов и сухожилий мышц (с этим, вероятно, связано уменьшение ловкости и подвижности замерзших пальцев рук). Запасы глюкозы истощаются (гипогликемия), обмен веществ затормаживается. Человека могут одолевать сонливость, провалы сознания, галлюцинации; наступают брадикардия, аритмия, урежается дыхание.
Как помочь человеку: необходимо активное наружное согревание (речь ни в коем случае не о растирании кожных покровов руками или снегом!), например, согревающее одеяло, погружение в ванну с теплой водой. Также прибегают к согреванию крови с помощью теплых инфузий, проводят гемодиализ (в условиях стационара). Согревание должно быть постепенным, начиная с туловища, а не с конечностей! В противном случае возможно резкое расширение сосудов, падение артериального давления, аритмия, чреватая трепетанием желудочков и асистолией. Важно отметить, что на этом этапе человек уже нуждается в профессиональной медицинской помощи.
3 стадия — стадия тяжелой гипотермии (менее 28 °C)
Наступает коматозное состояние, зрачковый рефлекс отсутствует, затем следуют апноэ, трепетание желудочков, асистолия. Стоит отметить, что чем ниже была температура «ядра» до прекращения мозгового кровообращения, тем дольше головной мозг будет устойчив к остановке кровообращения (для сравнения: при 30 °C — 10‒15 минут; при 18 °C — 60‒90 минут).
Как помочь человеку: спасательные бригады прибегают к экстракорпоральной циркуляции.
Отогревание и осложнения
При резкой периферической вазодилатации возможно развитие аритмии и остановки сердца несколькими путями:
- «Кислая» из-за активных метаболических процессов кровь из периферического сосудистого русла достигает «ядра» организма, что приводит к развитию ацидоза. Вследствие ацидоза в крови повышается содержание катехоламинов, что потенцирует усиленную сердечную деятельность, учащение пульса, подъем артериального давления. Усиленный ацидоз снижает чувствительность рецепторов к адренергическим веществам, возможно возникновение аритмии.
- Из-за повреждения миокарда, гиповолемии, после периферической вазодилатации кровяное давление снижается, что ведет к развитию шока.
- Холодная кровь из периферических отделов кровеносного русла достигает «ядра», что ведет к усилению гипотермии, т. е. дальнейшему снижению температуры «ядра»
И, напоследок, немного об отморожениях
Воздействие низкой температуры окружающей среды ведет первоначально к снижению кровообращения в коже. При первой стадии отморожения кожа теряет чувствительность, возможно образование пузырей и вздутий. После отогревания наступает отечность и относительно терпимые болевые ощущения. При второй стадии отморожения образовавшиеся на коже пузыри проходят через 12‒24 часа. И при третьей стадии происходит глубокое отморожение, достигающее глубоких слоев кожи, происходит необратимый некроз тканей.
Надеемся, краткий экскурс в патофизиологию замерзания и гипотермии согреет вас в ожидании боя курантов.
Падения с высоты
Отдельно стоит отметить тот факт, что праздничное настроение окрыляет многих людей. Так что же делать, если вы или ваш друг решили сократить путь через окно, непреднамеренно устремились к звездному небу или банально свалились с какой-нибудь архитектурной формы, которая по высоте значительно превышает ваш рост?
Первое и одно из важнейших — не перемещайте пострадавшего, не позволяйте ему вставать. И не позволяйте этого делать никому, даже если они знают, что делают. Поверьте, последствия переохлаждения на сырой земле не сравнятся с последствиями спинальной травмы и критической кровопотери вследствие внутреннего кровотечения. Вызовите скорую медицинскую помощь.
Оцените состояние пострадавшего:
- проходимость дыхательных путей;
- дыхание;
- кровообращение;
- сознание и доступность продуктивному контакту;
- по возможности уточните локализацию боли и наличие других симптомов — ощущение нехватки воздуха, давления в брюшной полости или грудной клетке, снижение или отсутствие чувствительности в конечностях.
При необходимости — освободите дыхательные пути, начинайте проводить сердечно-легочную реанимацию. Помните, нельзя допускать разгибание и сгибание в шейном отделе позвоночника.
Даже если у вас есть шейный воротник, и вы думаете, что наложите его правильно, это все же не обязательно. Невзирая на возможную (но не доказанную) пользу для течения спинальной травмы, даже правильно наложенный воротник может значительно затруднить проведение сердечно-легочной реанимации и негативно повлиять на внутричерепное давление и исход черепно-мозговой травмы.
Использовать подручные средства и лайфхаки выживальщиков в качестве фиксации не стоит. Если вы в населенном пункте, а не в диких природных условиях, лучше дождаться скорую помощь со всеми необходимыми приспособлениями.
Остановите видимое кровотечение пальцевым прижатием, наложением давящей повязки или жгута (в зависимости от его вида). Не пытайтесь при этом вернуть поломанным и деформированным конечностям их прежний вид.
Поддерживайте контакт с пострадавшим до приезда скорой, сообщите бригаде обстоятельства травмы и все необходимые ей данные. Если вам известно о наличии у пострадавшего непереносимости медицинских препаратов, упомяните и об этом.
Не переоценивайте возможности своего организма и задумайтесь о том, чтобы получить хотя бы базовые знания по первой медицинской помощи (если у вас их вдруг нет).
Переломы и ушибы в период праздников
Согласно неофициальной статистике, в праздники к обращению в травмпункт приводят две фразы: «Смотри, что могу» и «Да ну, фигня, смотри сюда». Проводите ли вы досуг, почитывая Канта, или же по заветам песен «Сектор Газа», травмы случаются и надо знать, что с этим делать.
Очень часто после падения, драки, демонстрации своих сверхспособностей и прочая возникает потребность в дифференциальной диагностике ушиба и перелома.
При подозрении на перелом/ушиб нужно:
- Спросить пострадавшего, может ли он двигать конечностью, где конкретно ему больно.
- Осмотреть место поражения, обратив внимание на положение конечности, ее форму, наличие отека, гематомы, раны.
- Крайне осторожно пропальпировать. Если под пальцами не чувствуется крепитации или обломков, не надо делать так, чтобы чувствовались!
- Если достоверных признаков перелома нет, то можно так же осторожно проверить пассивную подвижность. Если возникает или усиливается хоть чуть-чуть боль — не продолжать!
Итак, перелом — это нарушение целостности кости, перелом имеет достоверные признаки:
- патологическая подвижность обломков;
- крепитация костных обломков;
- патологическая деформация оси конечности;
- костные обломки пальпируются;
- костные обломки видны в ране при открытом переломе.
Если после осмотра вы выявили один из этих признаков — вызывайте скорую медицинскую помощь. По возможности и соответственно вашему уровню подготовки — остановите кровотечение, обработайте рану, приложите холод к месту повреждения. Если есть возможность — не транспортируйте больного самостоятельно, не накладывайте шины из подручных материалов. Это оправдано вдали от цивилизации и при достаточном уровне подготовки; в квартире, доме, на улице города лучше по возможности подождать скорую с нормальными шинами и навыками их использования.
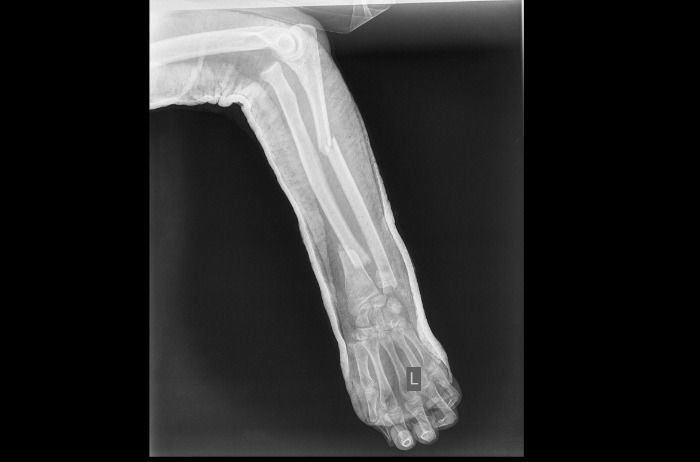
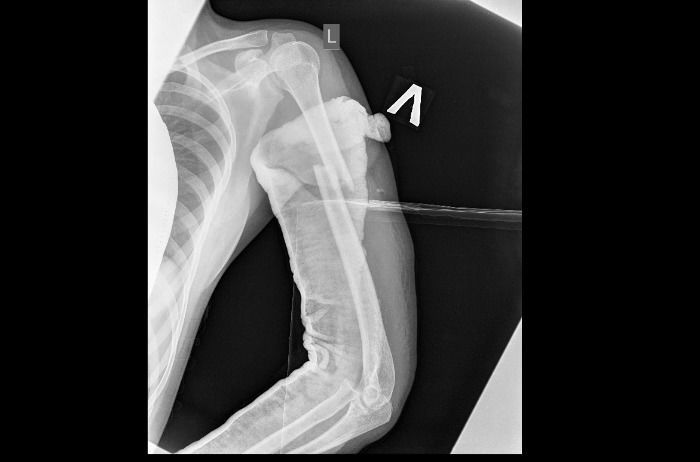
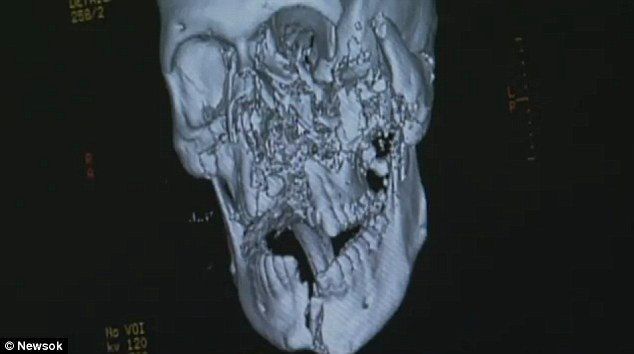
На рентгенограммах левого предплечья, плеча определяется: перелом средней трети левой плечевой кости со смещением отломков по длине, ширине и углом 30 градусов, перелом с/3 левой локтевой кости со смещением отломков; перелом н/3 левой лучевой кости, головки левой локтевой кости со смещением отломков; вывих головки левой лучевой кости, фиксация гипсовой повязкой.
Существуют также относительные признаки, которые могут быть характерны как для перелома, так и для ушиба. При наличии нескольких лучше обратиться в травмпункт для обследования и лечения:
- локализованная боль;
- нарушение функции;
- изменение контуров сегмента, значительный отек мягких тканей, изменение цвета кожи, локальная гипертермия;
- местные нарушения кровообращения и иннервации;
- асимметрия тела, связанная с болевой установкой.
Также стоит обратиться за помощью при травме в области сустава, так как внутрисуставные переломы и тяжелые ушибы имеют практически идентичную клиническую картину и при несвоевременной диагностике и лечении могут привести к множеству осложнений.
Простые ушибы также сопровождаются болью, отеком, кровоизлияниями под кожу (синяки, гематомы) и обычно проходят без специального лечения. Для облегчения состояния уместно ограничить движения в пораженном участке, приложить холод (лед, замороженные продукты в полиэтилене), при сильных болях принять нестероидные противовоспалительные средства. Не стоит принимать аспирин в болеутоляющих целях, предпочтительнее препараты типа нимесулида и ибупрофена, с более выраженной болеутоляющей направленностью.
Как профилактическое напутствие — берегите свои конечности и не только, не увлекайтесь высокими шпильками, лезьте оказывать первую помощь только если уверены в своих знаниях и достаточной трезвости.
Черепно-мозговая травма
Черепно-мозговая травма (ЧМТ) представляет собой повреждение черепа и/или внутричерепных образований (головного мозга, мозговых оболочек, сосудов, черепно-мозговых нервов) в результате воздействия механической энергии. ЧМТ по праву является одной из самых значимых проблем здравоохранения по всему земному шару.
В структуре всех повреждений ЧМТ составляют 36–40 % [1, 2, 3]. Летальность при ЧМТ равна 1,5–3,5 %, при тяжелых формах — 15–25 %, при крайне тяжелых она достигает 60 % [4, 5]. Важной и экономически значимой проблемой является высокая частота инвалидизации — 100–150 лиц на 100 тыс. населения [6–8].
Ежегодно около 1,5 млн человек (прирост +2 % в год) сталкиваются с данной проблемой. Причинами обычно служат дорожно-транспортные происшествия, бытовой и криминальный травматизм. Наиболее часто ЧМТ обнаруживаются у лиц трудоспособного возраста, что отражается на экономических аспектах в связи с высокой стоимостью лечения и реабилитации пациентов, широкой распространенностью данной патологии, а также инвалидизацией после тяжелых травм головы [9–11].
Чаще всего наблюдаются сотрясение головного мозга и ушиб мозга легкой степени тяжести. Легкая ЧМТ составляет около 80–90 % от всех травм головы.
Классификация
ЧМТ разделяются на открытые и закрытые, проникающие и непроникающие:
- Открытые: имеется повреждение апоневроза.
- Закрытые: повреждение апоневроза отсутствует.
- Проникающие: имеется повреждение твердой мозговой оболочки.
- Непроникающие:повреждение твердой мозговой оболочки отсутствует .
Переломы основания черепа, при которых линия перелома проходит через одну из воздухоносных пазух, относятся к открытым проникающим повреждениям [12].
Морфологически при ЧМТ выявляются переломы костей черепа, очаговые и/или диффузные повреждения вещества мозга и его оболочек.
Степени тяжести повреждений
Исторически выделяют три степени тяжести ЧМТ: легкая, средняя и тяжелая. Разделение на степени тяжести основано на результатах оценки с помощью шкалы комы Глазго (ШКГ). ШКГ учитывает: открывание глаз, двигательную и речевую реакции. Количество баллов по ШКГ для ЧМТ соответствует: легкая степень — 13–15 баллов, средняя — 12–9 баллов, тяжелая — 8–3 баллов.
Американским департаментом по делам ветеранов (US VA/DoD) для определения степени тяжести ЧМТ рекомендовано учитывать количество баллов по ШКГ, измеренное в первые 24 часа после травмы, данные нейровизуализационного исследования (наличие/отсутствие на КТ переломов, ушиба, травматического субарахноидального кровотечения, эпидуральных/субдуральных гематом, признаков отека мозга), длительность потери сознания, длительность нарушения сознания и ментального статуса (в т. ч. затруднение мышления и ответов на вопросы, невозможность описать события непосредственно после травмы), а также длительность посттравматической амнезии.
По сочетанию данных критериев ЧМТ аналогично вышеуказанному разделяют по степеням тяжести:
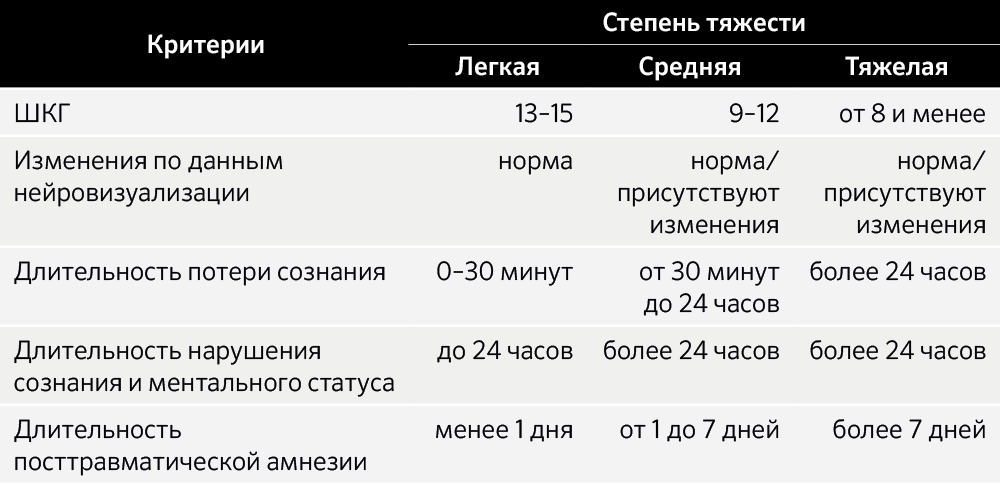
По данным различных исследований, тяжелая ЧМТ составляет до 10 % всех случаев ЧМТ.
Клиника Mayo предлагает собственную систему оценки тяжести ЧМТ (MAYO TBI SEVERITY CLASSIFICATION SYSTEM):
А. Классифицируется как СРЕДНЕ-ТЯЖЕЛАЯ/ТЯЖЕЛАЯ при наличии одного или более критериев:
- Смерть в результате данного ЧМТ.
- Потеря сознания 30 минут и более.
- Посттравматическая антероградная амнезия 24 часа и более.
- Оценка по ШКГ в первые 24 часа < 13 баллов (за исключением случаев интоксикации, седации, шока).
- Один или более критериев из следующего:
• внутримозговая гематома;
• субдуральная гематома;
• эпидуральная гематома;
• ушиб вещества головного мозга;
• геморрагический ушиб;
• проникающая ЧМТ (повреждение твердой мозговой оболочки);
• субарахноидальное кровоизлияние;
• повреждение ствола мозга.
В. Если ни один из критериев А не подходит, при наличии одного или более критериев из представленных ниже ЧМТ классифицируется как ЛЕГКАЯ:
- Потеря сознания кратковременная — до 30 минут.
- Посттравматическая антероградная амнезия кратковременная — менее 24 часов.
- Вдавленные базилярные либо линейные переломы черепа (без повреждения твердой мозговой оболочки).
С. Если ни один из критериев В не подходит, при наличии одного или более критериев из представленных ниже ЧМТ классифицируется как СИМПТОМАТИЧЕСКАЯ:
- помутнение зрения;
- изменения психического состояния;
- ошеломление;
- головокружение;
- очаговые неврологические симптомы;
- головная боль;
- тошнота.
Периоды течения черепно-мозговых травм
Острый период — 1–10 недель (в зависимости от степени повреждения головного мозга). В остром периоде пострадавший находится в стационаре.
Промежуточный период — 18 дней–4 месяца (в этот период развиваются компенсаторно-приспособительные процессы, поэтому пациент получает восстановительное лечение и находится под амбулаторным наблюдением невролога.
Резидуальный период составляет 6–12 мес. Однако он может продолжаться и больше при тяжелой ЧМТ.
Период стойких остаточных явлений — период формирования последствий ЧМТ [12].
Помощь на догоспитальном этапе
Если ваш товарищ приложился головой и испытывает после момента удара хотя бы один симптом:
головокружение;
— тошноту;
— потерю сознания, даже кратковременную;
— истечение крови или ликвора из носовых и слуховых ходов;
— изменение уровня сознания (не сразу или неправильно отвечает на банальные вопросы или ведет себя слишком вяло);
— не помнит, что произошло или забыл события за некоторое время до удара.
Положите человека на бок во избежание внезапной аспирации рвотных масс, приложите холод к месту удара и поддерживайте контакт с пострадавшим, пока доставляете его в лечебное учреждение силами скорой помощи или самостоятельно, в зависимости от условий. Помните, что даже незначительная степень алкогольного опьянения может «смазать» картину как в лучшую, так и в худшую сторону.
Теории патогенеза черепно-мозговых травм
На данный момент выделяют теорию градиента давления и теорию ускорения-замедления.
Согласно теории градиента давления, в области приложения силы возникает мгновенная деформация черепа и максимальное локальное повышение давления, а на противоположной стороне, в свою очередь, возникает мгновенное максимальное снижение давления. Изменения градиента давления в полости черепа (в первую очередь именно снижение давления) ведет к образованию в мозговой ткани полостей и газовых пузырей (кавитация), что сопровождается разрывом мелких мозговых сосудов и образованием контузионного очага.
Теория ускорения-замедления основана на том факте, что разные отделы головного мозга имеют разную подвижность в полости черепа. Так, полушария мозга малоподвижны и могут незначительно смещаться при травме ускорения-замедления относительно прочно фиксированного ствола головного мозга. При смещении полушарий в любой из трех плоскостей при фиксированном стволе возникают повреждения синапсов, нервных волокон и сосудов головного мозга. При этом нередко страдает гипоталамус вследствие натяжения ножки гипофиза с последующим остро возникающим расстройством кровообращения, нарушением эндокринных и обменных процессов.
При доминировании локального травмирующего воздействия на стороне приложения силы будут образовываться контузионные очаги, а по гравитационной теории — также и на противоположной стороне (по типу противоудара). При линейной (приведение-отведение) или ротационной (угловой), согласно теории ускорения-замедления, будут преобладать диффузные поражения, вплоть до диффузного аксонального повреждения. Однако в большинстве случаев, вероятно, имеют место оба патогенетических механизма ЧМТ с преобладанием одного из них [12].
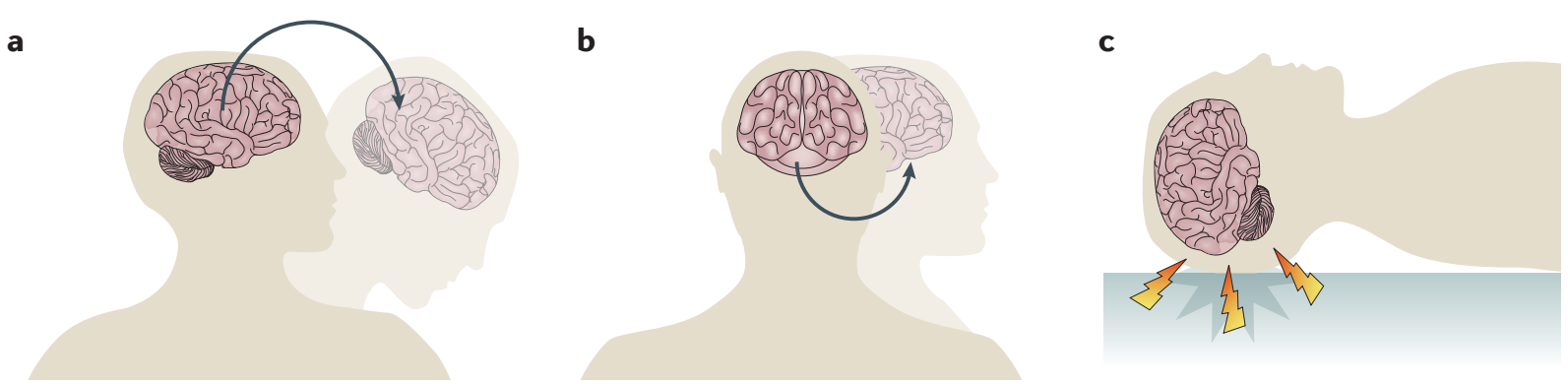
Механизмы формирования травм [13]:
a — приведение-отведение
b — ротационный
c — ударно-противоударный
Кроме того, ЧМТ разделяется на две фазы: первичное поражение и следующее за ним вторичное. Первичное поражение обусловлено непосредственно внешними силами и возникает в результате нарушения целостности черепа, формирования гематом, деформации и деструкции паренхимы мозговой ткани (по типу контузионной травмы или аксонального повреждения). Вторичные поражения развиваются со временем, при этом активируются множество молекулярных и клеточных механизмов. Растяжение и повреждение аксонов могут вызвать дизрегуляцию трансмембранного ионного тока и аксонального транспорта, вторичную аксотомию и демиелинизацию. Изменение ионной проницаемости приводит к высвобождению избыточного количества возбуждающих нейротрансмиттеров, в частности глутамата, нарушая метаболизм, формируя свободные радикалы и запуская эксайтотоксичность, что может привести к апоптозу и некрозу нейронов и макроглии. Эти молекулярные и клеточные сдвиги индуцируют цитотоксический или вазогенный отек мозга, возникающий в результате дилатации сосудов и/или аккумуляции жидкости. Компенсаторные механизмы приводят к повышению интракраниального давления.
Ионные и метаболические нарушения могут клинически проявляться судорожными припадками. Распространяющаяся деполяризация осуществляет дополнительное негативное воздействие, усугубляя клеточный метаболизм и усиливая анаэробный гликолиз.
Нарушение проницаемости ГЭБ приводит к активации микроглии, что усиливает вторичное повреждение (формирование нейровоспаления, ионного дисбаланса, повышение проницаемости мембран и ГЭБ), либо оказывает нейропротективное действие (апоптоз разрушенных миелиновых оболочек, апоптотических телец и т. д.)
Развитие патологического комплекса может начаться в считанные минуты после травмы и продолжаться неделями и месяцами (нейровоспаление), что в свою очередь приводит к долговременным последствиям в виде нейродегенеративного процесса. Но об этом позже.
Экстракраниальные повреждения при сочетанной травме могут привести к массивной кровопотере, гипоксии, артериальной гипотензии, синдрому системного воспалительного ответа, усугублению поражения мозга, а также вторичным инсультам.
Гетерогенность ЧМТ
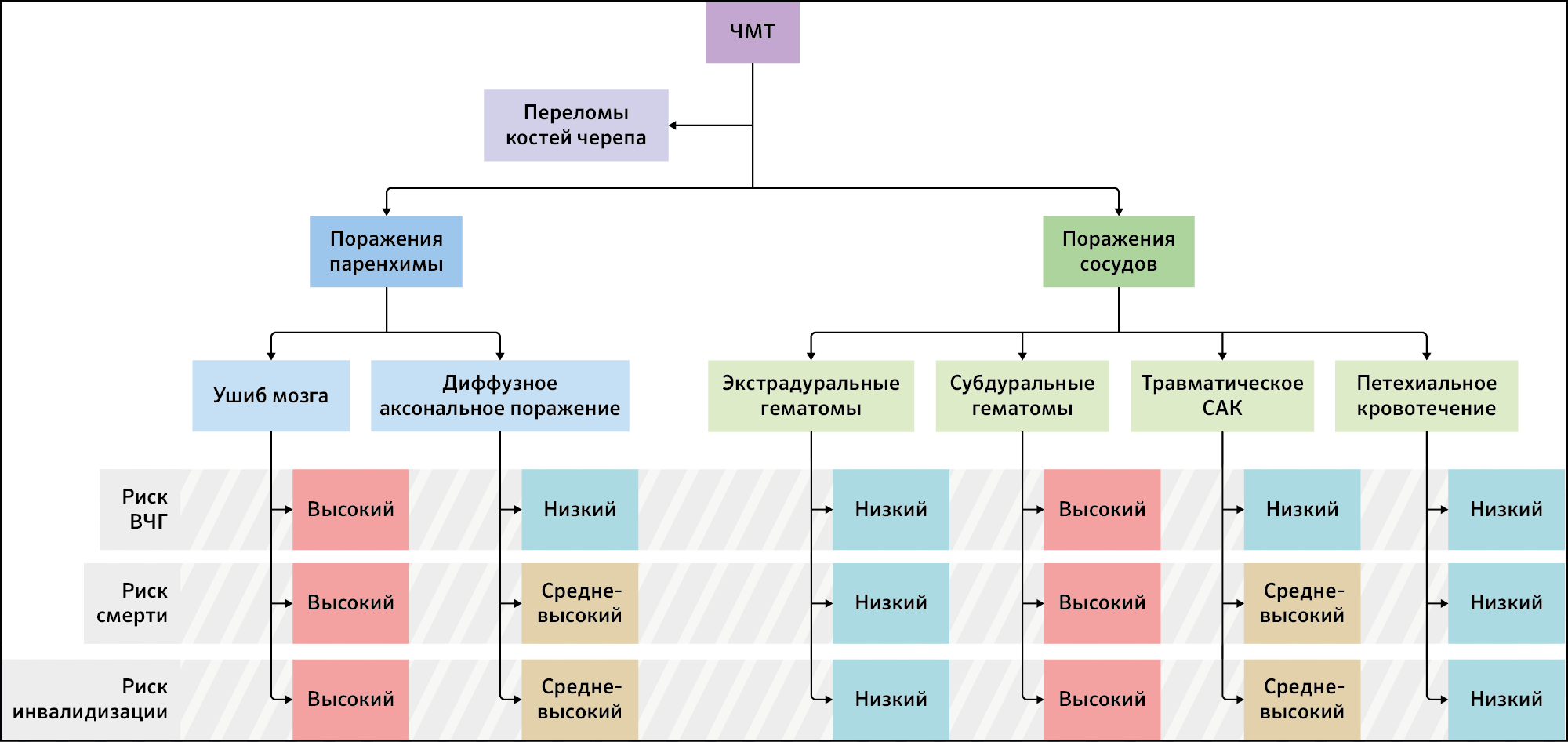
ДТП, умышленные нанесения повреждений и падения могут привести к различным типам травм головы. Переломы костей черепа часто сопровождают поражения паренхимы мозга и сосудов. На схеме продемонстрированы последствия ЧМТ в зависимости от вероятности развития внутричерепной гипертензии (ВЧГ), наступления смерти и инвалидности.
САК — субарахноидальное кровоизлияние.
Основные различия ЧМТ пожилых людей от взрослых
Факторы риска:
- Коморбидность наиболее характерна для пожилых людей. Диабет, хроническая сердечная и почечная недостаточность, хроническая обструктивная болезнь легких могут повышать вероятность развития вторичных поражений при ЧМТ.
- Антикоагулянты и дезагреганты распространены повсеместно, особенно среди пожилых. Эти препараты повышают риск развития внутричерепных кровоизлияний и способствуют отягощению ЧМТ в случае развития геморрагического поражения.
- Полипрагмазия, включая седативы или гипнотики, антидепрессанты, бензодиазепины и антигипертензивные препараты, которые в большей степени распространены среди пожилого контингента; эти лекарственные средства могут повышать вероятность падений.
- Пожилые пациенты имеют меньший функциональный резерв, нежели чем молодые; при поражениях, ведущих к неврологическому дефициту, данные пациенты имеют меньший шанс на восстановление путем реабилитации.
- Нейродегенеративные заболевания могут приводить к двигательным расстройствам и неустойчивости, повышая вероятность падений и получения ЧМТ [14].
Причины ЧМТ:
- Спонтанные падения на ровной плоскости и/или в результате даже малого воздействия внешних сил ассоциированы с двигательными расстройствами и полипрагмазией.
- ЧМТ у молодых людей часто являются вторичными по отношению к высокоэнергетическим воздействиям в результате дорожно-транспортных происшествий или нападений.
Типы поражений:
- Субдуральные гематомы чаще встречаются среди пожилых пациентов; они обычно ассоциируются с меньшей тяжестью заболевания и поражением мозга.
- Контузионные поражения (ушиб мозга), эпидуральные гематомы и диффузное аксональное поражение наиболее характерны для молодых людей.
Течение заболевания:
- Первоначальное значение ШКГ может быть избыточно завышенным и не отражать тяжесть структурных поражений среди пожилых пациентов.
- Пожилым пациентам часто откладывают проведение КТ, их реже переводят к специалистам нейрохирургического профиля, и чаще за ними ухаживает младший медперсонал.
- Возрастные пациенты имеют меньшую вероятность развития ВЧГ, вероятно из-за атрофии коры головного мозга и повышения ликворного пространства.
- Посттравматические припадки наиболее характерны для пожилых.
- Возрастные пациенты имеют худшие прогнозы по восстановлению, высокий риск смерти, большую вероятность развития негативных проявлений в результате осуществления необходимых медицинских процедур и больше времени проводят в стационаре.
Ведение пациентов
Более 40 % пациентов с ЧМТ демонстрируют значительное ухудшение течения заболевания в течение первых 48 часов в палате интенсивной терапии. Прогрессирование проявляется снижением показателей ШКГ на два и более баллов, анизокорией или отсутствием зрачкового рефлекса. Ухудшение неврологического статуса или выявление новых аномалий на КТ требует срочного фармакологического и/или хирургического вмешательства. Любое значительное ухудшение состояния или повышение ВЧД требует повторного проведения КТ.
Мониторинг
Целевые значения:
- систолическое артериальное давление (САД) ≥ 100 мм рт. ст. для пациентов 50–69 лет или САД ≥ 110 мм рт. ст. для пациентов 15–49 лет, а также старше 70 лет;
- ЦПД 60–70 мм рт. ст;
- PO2; > 60 мм рт. ст и SpO2; > 90 %;
- ВЧД < 22 мм рт. ст;
- SjO2 > 50 % (меньшие значения сатурации венозной крови указывают на гипоперфузию);
- глюкоза крови 5–8 ммоль/л;
- температура 36,5–37 °C;
- диурез 1 мл/кг/час;
- транскраниальная допплерометрия;
- ЭЭГ-мониторинг
Основные направления в интенсивной терапии ЧМТ
1. Искусственная вентиляция легких.
Пациенты с тяжелой ЧМТ нуждаются в защите дыхательных путей, т. к. у них повышен риск легочной аспирации и дыхательной недостаточности. Также данным пациентам может потребоваться временная гипервентиляция для лечения внутричерепной гипертензии (ВЧГ). Для этого пациенты с тяжелой ЧМТ должны быть интубированы (предпочтительнее оротрахеально). Головной конец кровати необходимо приподнять на 30°. При отсутствии признаков ВЧГ и нормальном парциальном давлении СО2; в артериальной крови (PaCO2;) на уровне 35–45 мм рт. ст. показана нормовентиляция. Снижение PaCO2; приводит к снижению центрального перфузионного давления, в то время как высокие уровни PaCO2; могут привести к гиперемии головного мозга и увеличению внутричерепного давления. Следует избегать гипервентиляции в течение первых 24 часов после травмы, когда мозговой кровоток критически снижается. Необходимо поддерживать pO2; на уровне более 60 мм рт. ст., а SpO2; — не менее 90 %. Если используется гипервентиляция, для мониторинга доставки кислорода и перфузии головного мозга рекомендуется измерение сатурации в луковице одной яремной вены (SjO2;) или парциального давления О2; в тканях мозга (BtpO2;). Гипервентиляция может применяться как временная мера для снижения повышенного внутричерепного давления, при этом в начале прибегают к легкой (pCO2; 30–34 мм рт. ст.), а затем к умеренной и значительной гипервентиляции (pCO2; 26–30 и 22–26 мм рт. ст. соответственно).
2. Гиперосмолярная терапия.
Маннитол и гипертонический NaCl — распространенные гиперосмолярные растворы. Хотя маннитол можно использовать в качестве раствора для восполнения объема, его возможный мочегонный эффект нежелателен у пациентов с гипотензией. Ранее считалось, что маннитол снижает ВЧД только посредством дегидратации, однако позже выяснилось, что маннитол и гипертонический NaCl снижают вязкость крови и улучшают микроциркуляцию, снижая объем мозгового кровотока и ВЧД. Маннитол эффективен для контроля повышенного внутричерепного давления в дозах от 0,25 г/кг до 1 г/кг массы тела. Следует избегать использования маннитола при артериальной гипотензии (САД < 90 мм рт. ст.), а также рекомендуется ограничивать использование маннитола до измерения ВЧД у пациентов с признаками вклинения головного мозга и прогрессирующим ухудшением неврологического статуса. Необходимо с осторожностью вводить гипертонический раствор NaCl, так как он может быть опасен для пациентов с гипонатриемией из-за риска развития спонтанного понтинного миелинолиза.
3. Гипотермия.
Данные о пользе «профилактической» (сразу же после травмы при нормальных цифрах ВЧД) гипотермии при ЧМТ разнятся. В связи с этим на данный момент рекомендуется поддержание нормотермии. При развитии гипертермии используется лекарственная терапия (парацетамол).
4. Анестетики, анальгетики, седативная терапия.
Применение анестетиков, анальгетиков и седативных средств является важными звеном при черепно-мозговой травме по целому ряду причин, включая профилактику и контроль внутричерепной гипертензии и судорог. Барбитураты имеют длительную историю использования для контроля ВЧД путем предотвращения движений и кашля, а также снижения интенсивности обмена веществ и изменения тонуса сосудов головного мозга. Анестетики и седативные средства, такие как барбитураты, приводят к уменьшению ВЧД вследствие замедления мозгового кровотока. Другие механизмы защиты мозга включают ингибирование перекисного окисления липидов.
Побочные эффекты анестетиков, анальгетиков и седативных средств включают гипотонию и снижение сердечного выброса, а также увеличение объема внутрилегочного шунтирования, что может привести к гипоксии. Это может привести к парадоксальному снижению перфузионного давления головного мозга, что нивелирует преимущества снижения ВЧД. Кроме того, применение пропофола связано с гиперкалиемией, метаболическим ацидозом, сердечной недостаточностью, рабдомиолизом и смертью. Из-за потенциальных токсических побочных эффектов продолжительность и доза лекарственных препаратов должны тщательно контролироваться.
Рекомендуется применение высоких доз барбитуратов для контроля внутричерепной гипертензии, рефрактерной к проводимой терапии. Необходимо контролировать гемодинамику до и во время применения барбитуратов. У гемодинамически стабильных пациентов начальные дозы тиопентала натрия составляют 10 мг/кг внутривенно за 30 минут, затем 5 мг/кг/час в течении 3 часов, затем в дозе 1–3 мг/кг/час. Возможная альтернатива «барбитуровой коме» — применение индометацина под контролем SjO2, в начальной дозе 0,1 мг/кг внутривенно с последующей инфузией 0,1 мг/кг/час. При снижении показателя SjO2 менее 54 % либо при отсутствии эффекта терапию индометацином необходимо прекратить.
Пропофол может применятся для контроля ВЧД, но его применение не улучшает выживаемость и исход лечения. Необходимо проявлять осторожность, поскольку высокие дозы пропофола (> 4 мг/кг/час в течении > 24 часов) приводят к увеличению смертности вследствие развития «синдрома инфузии пропофола».
5. Стероиды.
Согласно данным крупного многоцентрового рандомизированного плацебо-контролируемого исследования CRASH, которое включало 10 008 пациентов в 239 госпиталях из 49 стран, использование стероидов при ЧМТ не рекомендуется, а для пациентов с тяжелой ЧМТ высокие дозы метилпреднизолона противопоказаны, так как ассоциированы с увеличением смертности.
6. Нутритивная поддержка.
Тяжелая ЧМТ связана с увеличением затрат энергии на раннем этапе после травмы. Предполагается, что сама ЧМТ увеличивает интенсивность метаболизма и потребность в нутритивной поддержке. Питание пациентов необходимо начинать на 5–7 день в размере 15–20 ккал/кг/24 часа. Энтеральное питание рекомендовано для снижения частоты вентилятор-ассоциированной пневмонии.
7. Антибиотикопрофилактика.
Рутинная антибиотикопрофилактика не рекомендуется. Возможно проведение антибиотикопрофилактики при постановке наружного желудочкового дренажа.
8. Профилактика судорог.
Судорожные припадки могут возникать в результате тяжелой ЧМТ. Посттравматические судорожные припадки классифицируются как «ранние», если возникают в течение 7 дней после травмы, либо как «поздние», если возникают через 7 дней после травмы. Посттравматическая эпилепсия (ПТЭ) — рецидивирующие судороги более чем через 7 дней после травмы. У пациентов с тяжелой ЧМТ частота судорожных припадков может достигать 12 %, а бессимптомных судорог, выявленных при электроэнцефалографии, 20–25 %. К факторам риска ранних посттравматических судорожных припадков относятся:
- оценка по ШКГ ≤ 10 баллов;
- судорожный припадок в дебюте ЧМТ;
- посттравматическая амнезия, длящаяся более 30 минут;
- линейный или вдавленный перелом черепа;
- проникающая травма головы;
- субдуральная, эпидуральная или внутримозговая гематома;
- ушиб головного мозга;
- возраст ≤ 65 лет;
- хронический алкоголизм.
Профилактическое использование фенитоина или вальпроата не влияет на возникновение поздних посттравматических судорожных припадков. Фенитоин уменьшает частоту ранних посттравматических судорожных припадков (в течение семи дней после травмы).
9. Дренаж цереброспинальной жидкости.
Наружный желудочковый дренаж в закрытом положении позволяет контролировать внутричерепное давление, в то время как в открытом положении позволяет проводить дренирование цереброспинальной жидкости (ЦСЖ). Более эффективно непрерывное использование системы наружного желудочкового дренажа, обнуленной на уровне среднего мозга. Рекомендуется использование дренажа ЦСЖ для снижения ВЧД у пациентов с исходным значением ШКГ < 6 баллов в течение первых 12 часов после травмы.
Источники:
- Крылов В.В., Петриков С.С., Талыпов А.Э., Пурас Ю.В., Солодов А.А., Левченко О.В., Григорьева Е.В., Кордонский А.Ю. Современные принципы хирургии тяжелой черепно-мозговой травмы. Журнал им. Н.В. Склифосовского // Неотложная медицинская помощь. – 2013. – No 4. – С. 39
- Гайдар Б.В., Парфёнов В.Е., Свистов Д.В., Полежаев А.В., Беляков К.В., Ландик С.А., Писанов Н.А. Становление школы военной нейрохирургии в стенах Военно-медицинской академии // Военно-медицинский журнал. – 2013. – Т. 334. – No 12. – С. 27–32.
- Кондаков Е.Н., Пирская Т.Н., Закондырин Д.Е. Рос-сийский научно-исследовательский нейрохирургический институт имени профессора А.Л. Поленова: история, традиции перспективы послевузовского образования // Трансляционная медицина. – 2016. –No3 (1) – С. 82–88.
- Берснев В.П., Яковенко И.В., Красношлык П.В., Щербук А.Ю. Опыт оказания высокотехнологичной медицинской помощи нейрохирургической службой Санкт-Петербурга // Казанский медицинский журнал. – 2011. – Т. 92. – No 3. – С. 441–444.
- Гайдар Б.В., Парфёнов В.Е., Свистов Д.В., Дикарев Ю.В., Тегза В.Ю., Землянников Д.А. Проблема ресурсного обеспечения медицинской помощи раненым и пострадавшим нейрохирургического профиля // Военно-медицинский журнал. – 2010. – Т.331. – No 3. – С.11–15.
- Яковенко И.В., Кондаков Е.Н. РНХИ им. проф. А.Л. Поленова – 90 лет служения отечеству // Вопросы нейрохирургии им. Н.Н. Бурденко. – 2016. – Т.80. – No3. – С. 5–12.
- Крылов В.В., Талыпов А.Э., Пурас Ю.В. Выбор трепанации в хирургии тяжелой черепно-мозговой травмы // Вопросы нейрохирургии им. Н.Н. Бурденко. – 2007. – No1. – С.11–16.
- Крылов В.В., Талыпов А.Э., Пурас Ю.В., Ефременко С.В. Вторичные факторы повреждений головного мозга при черепно-мозговой травме // Российский мед. журн. – 2009. – No3. – С. 23-28
- Попов АА, Рошаль ЛМ, Лихтерман ЛБ, Кравчук АД. Черепно-мозговая травма: проблемы и перспективы. Вопросы Нейрохирургии. 2009;2:3-8.
- Ребко АА. О некоторых аспектах черепно-мозгового травматизма у лиц молодого возраста и их призыва в Вооруженные Силы. Военно-Медицинский Журнал. 2014;1:64-68.
- Дроздова ЕА, Захаров ВН. Когнитивные функции в остром периоде сотрясения головного мозга. Вопросы Нейрохирургии. 2009;2:15-20.
- Нейротравматология (с позиции трехуровневой системы оказа-
ния помощи): руководство для врачей / под ред. П. Г. Шнякина, М. Г. Дралюка, Н. В. Исаевой. — Санкт-Петербург : СпецЛит, 2018. — 215 с. - Blennow, K., Brody, D., Kochanek, P. et al. Traumatic brain injuries. Nat Rev Dis Primers 2, 16084 (2016).
- Stocchetti N, Carbonara M, Citerio G, Ercole A, Skrifvars MB, Smielewski P, Zoerle T, Menon DK. Severe traumatic brain injury: targeted management in the intensive care unit. Lancet Neurol. 2017 Jun;16(6):452-464.
Ножевые ранения груди и живота
Новогодние праздники — счастливое время, которое может омрачиться болезнями, травмами и ранениями. Одним из частых событий во время празднований являются ножевые ранения торакоабдоминальной области. Что делать, если вдруг вы или при вас получили «перо под ребро»? Рассказываем.
Наиболее опасными ранениями торакоабдоминальной области в мирное (и не очень) время считаются колотые раны. Конечно, среди них встречаются и «несчастные случаи» (например, падение на острые прутья), но подавляющее большинство составляют именно ножевые ранения. Случайно или специально — не наше дело. А вот помочь человеку — дело первостепенной важности.
Особенностью ножевых ран данной локализации, помимо богатого кровоснабжения, является обилие жизненно важных органов, повреждение которых может привести стремительному ухудшению состояния и летальному исходу. Например, при колотой ране сердца вероятность спасти больного минимальна (хоть и возможна). Также не стоит забывать, что в грудной клетке и брюшной области расположены полые органы, нарушение целостности которых приводит к истечению внутрипросветного содержимого в плевральную и брюш(ин)ную полости.
Для того, чтобы можно было составить адекватную схему действий, разберемся с мероприятиями на каждом конкретном этапе оказания помощи.
1. На этапе первой помощи
Итак, при вас ножом ранили человека в грудь или живот. В такой ситуации, учитывая то, что мы находимся на «домедицинском» этапе, наши действия крайне ограничены.
Что нужно сделать:
- Уложить больного на пол/землю. Дополнительные движения могут привести к очередным повреждениям, если клинок остался в ране, или же к растяжению тканей, что также способствует травматизации. Попытки пострадавшего уйти чреваты несвоевременным оказанием медицинской помощи, что важно при любом ранении, тем более при ножевом.
- Обратиться в экстренную службу — наберите 112. Нужно четко изложить ситуацию: уточнить характер ранения, назвать адрес. Если есть особенности маршрута до места происшествия, желательно уточнить, как быстрее доехать.
- По возможности остановите кровотечение. В случае, если ранящее орудие было извлечено из раны, подойдет прямое прижатие раны (в случае с ранением грудной клетки. Но делайте это с осторожностью, не нужно чрезмерного давления). Также, если есть бинты, можете наложить окклюзионную повязку на рану грудной клетки.
- Согрейте больного. Накройте его теплым одеялом или курткой. Так получится избежать гипотермии.
Что делать нельзя:
- Ни в коем случае не вытаскивайте орудие ранения из раны! Это может значительно ухудшить состояние пострадавшего или вовсе привести к его смерти.
- Не позволяйте пострадавшему переворачиваться на сторону ранения. Кроме дополнительного повреждения тканей, возможен контакт раневой поверхности с землей/полом, что может привести к лишнему инфицированию.
2. На этапе скорой медицинской помощи
Поменяем роли. Теперь вы — член скоропомощной бригады. Вероятно, врачебной, ибо на ножевое ранение в живот/грудь стремятся отправлять (если вообще есть такая возможность) врачебную или же вовсе реанимационно-хирургическую бригады (РХБ).
На этом этапе наши возможности расширяются. Что нужно сделать:
- Провести анальгезию, а еще лучше — нейролептанальгезию. По сути, это подавление болевой чувствительности без изменения уровня сознания. Нейролептанальгезия, помимо своей прямой функции отключения боли и эмоций, приводит к уменьшению потребности тканей в кислороде, что в ситуации возможной массивной кровопотери как нельзя кстати. Обезболивание в таких случаях проводится наркотическими анальгетиками.
- Остановить кровотечение, если это вообще возможно. Опять же, извлекать повреждающий инструмент из раны нельзя. Здесь также легитимно наложение окклюзионной повязки на рану грудной клетки.
- Обездвижить раненого в горизонтальном положении. Так называемая «иммобилизация всего человека».
- В случае наблюдаемой эвентрации — прикрыть вышедшие органы стерильными салфетками. Ни в коем случае не вправляйте органы обратно!
- В случае выявления у больного дыхательных расстройств, характерных для открытого пневмоторакса, — наложение окклюзионной повязки.
- Обеспечить венозный доступ и начать проводить инфузионную терапию. Целесообразно начинать с инфузии кристаллоидных растворов и проводить комбинированное вливание кристаллоидов и коллоидов, чтобы избежать осложнений, связанных с гипергидратацией. Важно: инфузии не должны быть холодными, иначе будет развиваться гипотермия. Она же, в свою очередь способствует гипокоагуляции.
- Накрыть одеялом. Опять же, профилактика гипотермии.
- Оксигенотерапия.
- Медицинская эвакуация в стационар.
Эти действия нужно производить быстро, одновременно и, желательно, уже в пути [1, 4]. Потому и рекомендована полноценная бригада.
3. На этапе врачебной и специализированной медицинской помощи
Итак, теперь мы встаем на место врача приемного отделения и врача-хирурга в одном лице. По скорой привозят больного с ножевым ранением грудной клетки или живота. Что делать?
Многие представители старой школы закричали бы: «В операционную!» — но есть нюансы, которые необходимо учитывать:
- Нужно оценить общее состояние больного и его системные показатели. Больной может корчиться от боли, но при этом быть стабильным гемодинамически и не иметь значительных проблем с остальными жизненно важными системами. В такой ситуации можно провести дополнительные обследования, чтобы не идти в операционную «вслепую». В случае нестабильной гемодинамики (САД менее 90 мм рт. ст.) и/или при наличии ранения — срочная лапаротомия/торакотомия [1, 2].
- Оценка состояния раны. В данной ситуации важно понимать, какая перед нами рана, — проникающая или нет. В случае непроникающей раны можно обойтись хирургической обработкой повреждения и далее наблюдать больного. В случае же небольшой проникающей раны без нарушения функций систем органов, можно рассматривать скопические методы операции [2–4].
Перечень необходимых исследований, выполняемых либо при поступлении, либо при нахождении больного в (пред)операционной:
- Лабораторные: клинический анализ крови, биохимический анализ крови, коагулограмма.
- Отдельно выделим определение группы крови и резус-фактора больного. В таких ситуациях с большой долей вероятности может понадобиться гемотрансфузия.
- Инструментальная диагностика: МСКТ грудной клетки/живота или УЗИ + рентгенография грудной клетки и/или брюшной полости.
- В отдельных случаях: бронхоскопия, эзофагоскопия, эхокардиография.
Независимо от состояния больного проводится:
- Осмотр хирурга и терапевта для оценки стабильности состояния, а также реаниматолога для рассмотрения обновления нейролептанальгезии, проведения дополнительной седации и коррекции. При необходимости — осмотр прочих специалистов.
- Проводится профилактика столбняка.
- Продолжается инфузионная терапия.
- При необходимости устанавливается центральный венозный доступ.
NB! Помните, что, независимо от вышеуказанных параметров организма , наличие ножа или другого колющего предмета в ране — абсолютное показание к операции, ибо извлечение орудия из раны проводится в условиях операционной в присутствии полностью укомплектованной операционной бригады.
NB! Если у вас остаются хотя бы малейшие сомнения по поводу серьезности ранения — проводите диагностическую операцию. За это вас никто не осудит.
Теперь поговорим о конкретных повреждениях вследствие ножевых ранений и необходимых действиях для их разрешения. Рассматривать будем с точки зрения общих тактических вопросов, а подробный разбор техник оставим на следующий год.
Непроникающие ранения опустим, т. к. с ними все понятно: проводится хирургическая обработка ран, после чего — динамическое наблюдение.
Повреждения и связанные с ними мероприятия
Ножевые ранения грудной клетки
1. Пневмоторакс
При закрытом — динамическое наблюдение. При открытом (зачастую из-за большого размера клинка) — хирургическая обработка раны и устранение пневмоторакса путем герметизации грудной клетки и плевральной полости. При напряженном пневмотораксе — дренирование плевральной полости в III–IV межреберье по передней подмышечной линии*. В случае отсутствия эффекта или невозможности адекватного дренирования плевральной полости — экстренная торакотомия и устранение пневмоторакса.
*Дренирование по II межреберью по среднеключичной линии — анахронизм военного времени. Метод сопряжен с риском повреждения легкого и выраженным болевым синдромом, потому от этого метода желательно отходить.
2. Гемоторакс
При устранении малого гемоторакса (кровь в пределах синусов по УЗИ плевральной полости) — плевральная пункция по лопаточной линии с предварительно намеченной точкой на ультразвуковом исследовании. При бОльших объемах — дренирование плевральной полости в VI–VII межреберье по задней подмышечной линии. В случае выявления продолжающегося кровотечения** — экстренная торакотомия с последующей остановкой кровотечения.
**Факт продолжающегося кровотечения можно выявить благодаря пробе Рувилуа — Грегуара, либо при получении более 1200 мл крови при дренировании плевральной полости, либо при последующем выделении более 250 мл крови в час по дренажам. При малом сроке от момента происшествия (менее 1 ч) признаком продолжающегося внутриплеврального кровотечения будет являться одномоментное поступление по дренажам 700–800 мл крови в сочетании с сохраняющимся значительным затемнением плевральной полости на контрольной рентгенограмме после разрешения гемоторакса.
3. Ранение сердца
В случае явного ранения сердца (фонтанирование крови из места повреждения ) — экстренная торакотомия и устранение дефекта. Ранение сердца может сопровождаться тампонадой перикарда и остановкой сердечной деятельности: в таком случае возможны пункция перикарда по Ларрею и фенестрация перикарда. После чего также показана экстренная торакотомия для выявления и устранения дефекта.
4. Повреждение трахеи и крупных бронхов
При ранении шейного отдела трахеи устанавливается трахеостома + проводится санация трахеобронхиального дерева бронхоскопом. При появлении пневмоторакса — дренирование плевральной полости. При эмфиземе средостения (отек век, лица, шеи, набухание шейных вен) выполняется надгрудинная медиастинотомия, после чего — передне-боковая торакотомия для устранения дефекта трахеи и плевры.
5. Ранения пищевода
При повреждении верхних отделов пищевода осуществляется устранение дефекта через правостороннюю задне-боковую торакотомию, при повреждении нижних отделов — через левостороннюю торакотомию.
Ножевые ранения брюшной полости
1. Массивное кровотечение (повреждение кровеносных сосудов, печени, селезенки, поджелудочной железы)
Очевидно, экстренная лапаротомия. После нее — выявление источника кровотечения и его устранение. В случае повреждения селезенки, в зависимости от конфигурации раны, возможно ушивание раны, спленэктомия с прошиванием и перевязкой селезеночной ножки. В случае травмы печени — от прошивания дефекта до резекции части печени. При ранениях поджелудочной железы — ушивание дефекта, резекция части органа. При небольших кровотечениях возможно применение физических методов остановки кровотечения.
2. Повреждение желудка
Экстренная операция. Можно обойтись лапароскопией, если оператор опытен и умеет вязать интракорпорально. В таком случае лапароскопически экономно иссекается рана желудка и дефект ушивается. При отсутствии опыта или инструментария — экстренная лапаротомия.
3. Повреждения двенадцатиперстной кишки
При небольших дефектах — лапароскопическое ушивание. При больших дефектах (IV–V ст. повреждения) — дивертикулизация ДПК путем прошивания и перитонизации выходного отдела желудка с наложением обходного гастроэнтероанастомоза.
4. Повреждения тонкой кишки
Лапароскопическое/лапаротомное ушивание ран или резекция кишки.
5. Повреждения толстой кишки
При небольших размерах дефекта (до трети окружности) — ушивание раны. В остальных случаях — выведение двуствольной или одноствольной стомы с различным объемом хирургического пособия. Также возможна экстраперитонизация дефекта [4].
6. Повреждения прямой кишки
При небольших дефектах и малом сроке от нанесения ранения возможно ушивание раны. Иначе — экстренная лапаротомия с выведением приводящего конца кишки или сигмовидной кишки на переднюю брюшную стенку. Нежизнеспособные ткани иссекаются [1, 4].
7. Повреждения почек и мочеточников
Экстренная лапаротомия. Поверхностные раны почки ушиваются. При ранениях полюса почки без повреждения других органов и стабильном состоянии раненого возможна резекция полюса почки с разгрузочной нефропиело- или пиелостомой. В более серьезных случаях — нефрэктомия.
При повреждении мочеточников — резекция поврежденных краев, экономная мобилизация и наложение анастомоза на мочеточниковом стенте. При обширном повреждении мочеточника — циркулярный шов с разгрузочной стомией. При невозможности данного мероприятия — нефрэктомия [4].
Источники:
- Tonus, C., Preuss, M., Kasparek, S., & Nier, H. (2003). Adäquates Management von Stich- und Schussverletzungen. Der Chirurg, 74(11), 1048–1056.
- Chest injuries – what is new? Current Opinion in Critical Care — № 13(6) — P. 674–679.
- Penetrating Injuries of the Chest: Indications for Operation. Scandinavian Journal of Surgery — № 91(1). — P. 41–45.
- Быков И. Ю. и др. Военно-полевая хирургия. Национальное руководство // М.: Гэотар — Медиа. — 2009. — С. 536–611.
Острые новогодние пищевые отравления
Еще несколько часов, и шутка о прошлогодних салатах вновь станет актуальна. В этом тексте мы постараемся осветить проблему пищевых отравлений: из-за чего они возникают и как помочь человеку с острой пищевой интоксикацией.
Основная причина пищевых отравлений — употребление испорченных или некачественных продуктов. Помимо этого, отравиться также можно вполне свежими, но исходно ядовитыми продуктами — например, грибами и ягодами. Но поскольку вероятность того, что в магазине к новогоднему столу вам продадут бледную поганку, волчью ягоду или вороний глаз, крайне мала, мы будем рассматривать только первый вариант — отравления, вызванные испорченными продуктами.
Основные особенности пищевых отравлений:
- связь с пищей;
- массовость (групповой характер);
- внезапность;
- короткий инкубационный период;
- проявления гастроэнтероколита;
- неконтагиозность.
Классификация пищевых отравлений
Большая часть пищевых отравлений имеет микробную этиологию. Среди них выделяют:
- токсикоинфекции (вызванные условнопатогенными кишечными бактериями — кишечная палочка, протей, энтерококки и др.; некоторыми спорообразующими бактериями; некоторыми стрептококками — гемолитическими, зеленящими);
- пищевые интоксикации (ботулизм, стафилококковая интоксикация);
- фузариозы (алиментарно-токсическая алейкия, отравление «пьяным хлебом»);
- эрготизм (отравление человека и животных алкалоидами спорыньи, попавшими в муку из зерен ржи и некоторых других злаков);
- афлатоксикоз (отравление животных, в т. ч. птиц, рыб, афлатоксинами — смертельно опасными микотоксинами).
Среди же причин пищевых отравлений немикробной природы можно выделить:
- острые отравления пищевыми продуктами, временно ставшими ядовитыми или частично приобретшими ядовитые свойства (соланин картофеля, бобы фасоли, печень, икра и молоки некоторых рыб — иглобрюхи, налим, щука и др.);
- острые пищевые отравления, вызванные примесями к пищевым продуктам химических соединений, поступающих из различных упаковочных материалов и т.д.
Как показывает практика, некоторые лечащие врачи имеют слабое представление о симптомах тех или иных пищевых отравлений и не знают, как правильно оказывать первую помощь при пищевых интоксикациях.
Согласно последним рекомендациям по оказанию скорой и неотложной помощи, при пищевых отравлениях необходимо произвести следующие манипуляции:
- катетеризация вены: NaCl 0,9 % — 500 мл в/в капельно (в зависимости от возраста и массы тела пациента скорость инфузии может различаться);
- промывание желудка до чистых промывных вод (при нарушениях сознания при помощи назогастрального зонда!) с последующим применением сорбентов (смекта, полисорб) или активированного угля из расчета 500‒1000 мг/кг массы тела (размешать в воде);
При многократной рвоте применяют метоклопрамид 10‒20 мг в/м.
При судорогах следует придать пациенту боковое стабильное (или максимально безопасное, профилактирующее аспирацию рвотных масс положение) и вызвать бригаду СМП. Если дело происходит в условиях стационара, то в ход идут имеющиеся противосудорожные препараты.
При боли в животе — дротаверин 40 мг в/м.
Кто из представителей микромира может испортить нам праздник?
1. Стафилококк — очень распространенный в природе микроорганизм. Хорошо сохраняется во внешней среде: переносит нагревание 70 ℃ в течение 30 мин, 80 ℃ — 10 мин, не погибает в замороженных продуктах.
Токсин стафилококка термостабилен (разрушается при действии температуры 100 ℃ в течение 30 мин), устойчив к действию низких температур.
Содержится во многих продуктах:
- в молоке токсин образуется уже через 8 часов, а при температуре 35–37 ℃ — через 5 часов;
- в кисломолочных продуктах токсин не накапливается, так как молочная кислота тормозит размножение стафилококков;
- при температуре 37 ℃ в заварном креме образуется через 4 часа;
- в мясном фарше и вареном мясе при оптимальной температуре 37 ℃ накапливается через 14‒26 часов. При добавлении белого хлеба скорость токсинообразования увеличивается в 2‒3 раза;
- в готовых котлетах образуется через 3 часа, в печеночном паштете — через 10‒12 часов.
Клиническая картина. Латентный период 2‒4 часа, известны случаи сокращения до 30 минут и увеличения до 6 часов.
Симптомы: тошнота, мучительная многократная рвота, часто с судорожными позывами, сильные режущие или схваткообразные боли в области желудка и вокруг пупка, в 60‒70 % — понос. Стул обильный, водянистый, иногда с прожилками крови.
Следствие многократной рвоты и обильного стула — обезвоживание организма с потерей натрия и калия и в результате — судороги в конечностях, дряблая кожа, запавшие глаза, уменьшение мочеотделения вплоть до прекращения.
Симптомы интоксикации: головная боль, головокружение, холодный пот, нарастающая слабость. Повышение температуры тела не характерно.
Симптомы поражения сердечно-сосудистой системы: чаще замедлен пульс, снижено АД, глухие тоны сердца.
Течение бурное со стремительным развитием всех симптомов, но кратковременное (от нескольких часов до 1‒3 дней). Смертельные исходы крайне редки.
2. Clostridium botulinum — широко распространены в окружающей среде. При температуре 12‒14 ℃ и ниже размножение резко тормозится, вплоть до полного прекращения. Вегетативные формы слабо устойчивы к высокой температуре: погибают при 80 ℃ в течение 15 минут. После длительного содержания в замороженном состоянии сохраняют способность прорастать и образовывать токсин.
Ботулотоксин обладает высокой токсичностью: превосходит все известные токсины микроорганизмов. Высоко устойчив к действию протеолитических ферментов (пепсин, трипсин), кислот (в частности, к кислому содержимому желудка), низких температур. Хорошо сохраняется в желудочно-кишечном тракте. Характерна специфичность действия — нейротоксичность. Продукты, которые могут содержать ботулотоксин:
- переносом клостридий от их естественных носителей (чаще всего животных и рыбы) или из почвы;
- подавляющее число случаев ботулизма связано с употреблением консервированных или копченых продуктов домашнего приготовления.
Клиническая картина. Латентный период составляет 12‒36 часов, может сокращаться до 4 часов или продлиться до 8 суток.
Можно выделить два этапа:
- начальный: преобладают неспецифические признаки (общая слабость, головная боль, могут наблюдаться жжение в желудке, тошнота, рвота, понос);
- в дальнейшем — неврологические расстройства (мидриаз, парез мимической мускулатуры).
По мере нарастания тяжести — паралич языка, гортани, мягкого нёба, нарушение речи, процессов жевания и глотания, резкое нарушение моторной функции кишечника, нарастание дыхательной недостаточности.
Клинически выраженные формы в 20 % и более завершаются летальным исходом, как правило, в результате паралича дыхательной мускулатуры и остановки дыхания.
3. E. coli — группа колиформных бактерий. Включает все аэробные и факультативные анаэробные грамотрицательные неспорообразующие палочки, ферментирующие лактозу с образование кислоты и газа. Все они относятся к нормальной сапрофитной микрофлоре, присутствующей во всех объектах окружающей среды, в том числе и персистирующей в кишечнике человека. Токсикоинфекции вызываются непатогенными бактериями при их массивном накоплении в пище. При определенных условиях, ослабляющих организм (болезни, травмы, недоедание и др.) приобретают патогенные свойства и вызывают острые кишечные инфекции.
E. coli довольно устойчивы во внешней среде: разрушение происходит до 55 ℃ в течение 1 часа, при 60 ℃ — через 15 минут (поэтому пастеризация продуктов достаточна для освобождения от кишечной палочки). Главная роль в обсеменении продуктов принадлежит людям (как правило, работникам пищевого объекта) — больным колиэнтеритом, холециститом, аппендицитом, парапроктитом и т. п., а также реконвалесцентам.
Продукты:
- различные продукты питания: мясные, рыба, рыбные изделия, салаты винегреты, молоко и молочные продукты;
- как правило, готовые блюда загрязняются после термической обработки.
Клиническая картина. Инкубационный период 12‒24 часа, в среднем 4‒10 часов. Интенсивное размножение в кишечнике происходит с выделением токсина. При нарушении барьерной функции кишечника токсин попадает в кровь. Характерно острое начало, головная боль, головокружение, слабость.
Симптомы гастроэнтерита: схваткообразные боли в животе, эпигастрии, тошнота, рвота, диарея (стул обильный оранжевого или ярко-желтого цвета, с кислым запахом, примесью слизи). Симптомы обезвоживания, субфебрилитет.
Продолжительность 24‒36 часов, без существенных последствий.
4. Стрептококки (энтерококки) — многочисленная группа грамположительных бактерий, имеющих различные комбинации антигенных, биохимических и гемолитических характеристик. В организм через пищу могут поступать только группы А и D. Постоянные микроорганизмы кишечника человека, животных и птиц. Чрезвычайно устойчивы к внешним воздействиям: выдерживают температуру до 60 ℃ в течение 30 минут, 85 ℃ в течение 10 минут, выдерживают низкие температуры (режим бытового холодильника и охлаждаемого прилавка).
Продукты:
- интенсивно размножаются в скоропортящихся продуктах при нарушении температурного режима (выше 10 ℃);
- продукты, употребляемые в пищу без повторной термической обработки;
- молоко, мороженое, яйца, колбасы, сыры; картофельные, яичные и креветочные салаты (особенно заправленные), готовые мясные полуфабрикаты, студни, пудинги, кремы, винегреты.
Клиническая картина. Стрептококки группы А: инкубационный период 12‒72 часа, раздражение и покраснение глотки, боль при глотании, тонзиллит, ринит, головная боль, высокая лихорадка, тошнота, рвота, иногда сыпь. Продолжительность 1‒3 дня, как правило, без осложнений.
Стрептококки группы D: инкубационный период 2‒36 часов. Диарея, кишечные спазмы, лихорадка, иногда тошнота и рвота.
5. Clostridium perfringens — относится к анаэробным грамположительным спороносным бактериям, широко распространенным в окружающей среде и персистирующим в кишечнике человека и животных. По некоторым свойствам сходны с возбудителем ботулизма. Выделяют несколько серотипов, токсикоинфекции вызываются типами А, D, С. Наиболее тяжелая форма — некротический энтерит, вызываемый типом С.
Токсин обладает мультифакторным действием на организм: лецитиназная, гемолитическая, желатиназная и коллагеназная, гиалуронидазная, дезоксирибонуклеазная, протеолитическая и некротическая активность.
Продукты:
- мясо, мясопродукты (из-за низкой кислотности);
- молоко, молочные продукты, рыба, овощи;
- выжившие при традиционных способах тепловой обработки споры трансформируются в вегетативные формы в период хранения готовых продуктов, в том числе упакованных под вакуум.
Клиническая картина. Латентный период от 5 часов до 1 суток. Превалируют кишечные спазмы, тошнота и диарея (обильный, водянистый, с пузырьками газа, зловонный стул). Температура не повышается, хотя в отдельных случаях возможно повышение до 38 и даже 39 ℃. В результате интоксикации: головная боль, слабость, головокружение, обезвоживание. Случаи некротического энтерита могут иметь летальный исход.
6. Bacillus cereus — грамположительный факультативный микроорганизм, широко распространен в окружающей среде. Относится к группе спорообразующих анаэробных бактерий, постоянный обитатель почвы. Споры высоко устойчивы: выживают при температуре до 125 ℃ в течение 10 минут и переносят замораживание.
Продукты:
- мясной фарш, колбасы;
- молочные продукты;
- консервы.
Клиническая картина. Общеклинические проявления (тошнота, абдоминальные боли) и превалирующие симптомы, на основании которых выделяют две формы:
- диарейная: через 24 часа — диарея (частый, водянистый стул с большим количеством слизи), чаще возникает при употреблении мяса, молока, овощей и рыбы.
- токсикозоподобная: латентный период 0,5‒6 часов, тошнота, рвота, симптоматика похожа на стафилококковый токсикоз. Связана, как правило, с контаминацией крупяных, картофельных и макаронных блюд, салатов, пудингов, соусов.
7. Vibrio parahaemolyticus. Характерная особенность — галофилия (размножается только в присутствии соли). Чувствительны к действию высокой температуры, но внутри крупных кусков рыбы и крабов выдерживают кипячение и жарку в течение 15 минут. Широко распространены, постоянные обитатели морей, океанов и соленых озер.
Клиническая картина. Латентный период в среднем 6‒12 часов с колебаниями от 1 до 96 часов. Выделяют три формы: гастроэнтерическая, дизентериеподобная, холероподобная.
Острое начало с появления признаков интоксикации с поражением ЦНС: слабость, вялость, адинамия, головная боль, головокружение, чувство страха.
Характерны вегето-сосудистые расстройства, озноб, повышение температуры до 38‒39 ℃. Ведущие симптомы: сильная схваткообразная боль в эпигастрии, в области
пупка или разлитая по всему животу; диарея. Симптомы интоксикации даже в легких случаях выражены, что требует экстренной медицинской помощи. Продолжительность от нескольких часов до 10‒15 дней (в среднем 3 суток). Летальные исходы редки.
Маринотоксикозы
Маринотоксикозы — острые молниеносно развивающиеся биотоксикозы, связанные с употреблением морепродуктов, содержащих токсичные природные соединения. Как правило, не связаны с видовой специфичностью рыбы и других морских животных.
Традиционно используемые в питании рыбы с ядовитыми свойствами: маринка, фугу, иглобрюх, усач, севанский хромуль. Все они требуют специальной обработки (правильная очистка, удаление кожи, брюшины, молок, икры — компонентов, аккумулирующих большую часть токсинов).
Тетродотоксин — наиболее опасный токсин. Первые симптомы отравления: потеря чувствительности губ и языка возникают от 20 минут до 3 часов после еды, затем быстро прогрессирует парестезия в области лица и конечностей. Присоединяются головокружение, тошнота, рвота, диарея, головная боль, боль в эпигастрии, развивается мышечная слабость. Вторая стадия: паралич конечностей, цианоз, гипотензия, диспноэ, судороги, сердечные аритмии, нарушение речи. Смерть (при отсутствии немедленной симптоматической и общей дезинтоксикационной терапии) наступает в течение 4‒6 часов, может и в интервале от 30 минут до 8 часов.
Скомбротоксин — представляет сумму гистамина и других вазоактивных аминов. Образуется в таких рыбах, как тунец, скумбрия, сардины, макрель, лосось, сельдь в результате роста и развития отдельных бактерий. При термической обработке не разрушается. Клинические проявления возникают, как правило, немедленно. Первые симптомы: болезненное жжение во рту, высыпания и зуд в верхней части туловища, снижение АД. Затем присоединяются тошнота, рвота, диарея, абдоминальная боль и металлический привкус во рту. Хороший терапевтический эффект дают антигистаминные препараты.
Надеемся, что полученные знания помогут Вам предотвратить этот порой неравный бой между человеком и разнообразным, а также зачастую агрессивным миром микроорганизмов. Предупрежден — значит вооружен!
Алкогольное отравление
Как Новый год встретишь, так его и проведешь. Вот и встречают Новый год весело, в кругу друзей и семьи. А никакое веселье не обходится без алкогольных напитков. Поэтому в преддверии праздника особенно важно поговорить об алкогольном отравлении.
Алкогольное опьянение возникает при уровне этилового спирта в крови от 0,3 г/л. Скорость опьянения и его интенсивность различна как у разных народов, так и у мужчин и женщин. Также она зависит от массы тела, роста, количества выпитого алкоголя и вида напитка (наличие сахара или дубильных веществ, содержание углекислого газа, крепость напитка).
Острое алкогольное отравление наступает при употреблении большого количества алкоголя за короткий промежуток времени. При обычном отравлении этанол затрудняет восприятие, снижает внимание, ослабляет память. При этом появляются дефекты мышления, суждений, дефекты ориентировки, самоконтроля, утрачивается критическое отношение к себе и окружающим событиям. Как правило, имеет место переоценка собственных возможностей. Рефлекторные реакции замедленные и менее точные. Часто появляется говорливость. В эмоциональной сфере — эйфория, понижение болевой чувствительности. Угнетаются спинномозговые рефлексы, расстраивается координация движений. В большой дозе возбуждение сменяется угнетением и наступает сон. При тяжелом отравлении этанолом наблюдается ступорозное или коматозное состояние; кожа бледная, влажная, дыхание редкое, выдыхаемый воздух имеет запах этанола, пульс частый, температура тела понижена. Небольшая инфографика по уровням алкогольной интоксикации.
Итак, профилактика алкогольного отравления предполагает… не употреблять алкоголь. Но это абсолютно, конечно же. А избежать серьезных последствий можно, если следовать простым правилам:
- Пейте качественные алкогольные напитки с небольшим содержанием этанола. Их следует пить медленно и в «умеренных» дозах, т. е. чтобы опьянение не переходило среднюю степень. Вы ощущаете, когда алкоголь начинает вызывать заметные изменения в вашем физическом и психологическом состоянии. Приблизительная концентрация в крови может быть рассчитана по формуле Видмарка. Соответственно ей определяется степень опьянения. Ознакомиться с калькулятором алкоголя можно по ссылке.
- Не следует пить на пустой желудок, а лучше съесть порцию-другую оливье перед употреблением алкоголя. Во время застолья нужно плотно закусывать. Всасывание алкоголя сильнее замедляют продукты с большим содержанием жира.
- Не стоит смешивать разные виды алкогольных напитков. Сочетание различных алкогольных напитков ускоряет всасывание этанола и попадание его в кровь (всем известный коктейль «Ерш»).
- Если Вы принимаете лекарства, воздержитесь от употребления спиртного, поскольку такая смесь может повысить риск возникновения побочных эффектов.
- При приеме этанола характерна дегидратация, поэтому следует поддерживать уровень воды в организме, чередуя прием спиртного с водой или соками.
- Энтеросорбенты (такие как полисорб, силикагель, атоксил) замедляют всасывание этанола. Аскорбиновая кислота и витамин B6 также помогут уменьшить воздействие алкоголя на организм. Принимаются перед приемом алкоголя.
- Если Вы употребили слишком большое количество алкоголя и чувствуете сильное головокружение или Вас тошнит, вызовите рвоту, чтобы очистить желудок.
Однако бывает так, что Вы соблюдали все пункты, а ваш товарищ (собутыльник) Василий не читал подобных постов, и у него развивается алкогольное отравление. Первые признаки отравления алкоголем:
- Усиливается работа сальных желез, проявляется сильная потливость и эффект холодного пота;
- Наблюдается сильный тремор, лихорадка и озноб;
- Агрессивное или чрезмерно веселое поведение сменяется внезапной вялостью и сонливостью;
- Защитные реакции со стороны пищеварительного тракта: тошнота, сильная рвота, нередко с примесью желчи, боли в животе, нарушения стула;
- Головокружение, нарушение сознания и дыхательных функций;
- Повышенное слюноотделение и слезоточивость;
- Затруднение движений и мышечная слабость.
Алкогольное отравление — состояние крайне опасное. Более 60 % всех смертельных отравлений в России вызваны алкоголем. Летальность обусловлена тем, что во время перечисленных симптомов у любителя много выпить могут развиться паралич дыхательного и/или сосудодвигательного центра и алкогольная кома. Поэтому помощь при любых подозрительных признаках крайне важна и должна оказываться быстро:
- Наиболее эффективная первая помощь заключается в промывании желудка больного. Для этого вызывается (если ее еще не было) рвота, например, после питья раствора соды или раздражения языка пальцем или ложкой (а иногда все вместе). Следует соблюдать предельную осторожность, чтобы рвотные массы больного не проникали в его дыхательные пути, вызывая удушье. Необходимо придать его телу горизонтальное положение и повернуть голову набок. Вызов рвоты предотвращает дальнейшее всасывание этанола в кровь.
- Обильное питье крайне необходимо, однако не всегда будет уместным, так как при нарушениях дыхания и глотательного рефлекса пострадавший может захлебнуться жидкостью.
- При потере сознания нужно ослабить стягивающую одежду, расстегнуть воротник, а также обеспечить приток свежего воздуха. Человек должен лежать на боку, ноги должны быть чуть приподняты. Помимо этих мер используется нашатырный спирт. Проверяется наличие дыхания и пульса.
- При остановке дыхания и отсутствия пульса нужно провести сердечно-легочную реанимацию.
- Отравление алкоголем ведет к чрезмерному расширению сосудов у пострадавшего, тепло покидает тело очень быстро. Поэтому нужно укутать больного в теплое одеяло.
- Алкогольное отравление является показанием к госпитализации, поэтому вызов бригады скорой медицинской помощи обязателен.
Советуем не расстраивать работников скорой помощи, не рисковать своим здоровьем и не портить праздник себе и своим близким. Предупреждайте алкогольное опьянение и радостно встречайте Новый год!
Источники:
- Формула Видмарка
- Alcohol Content Database
- Dunlap M. P. Biological impacts of alcohol use: An overview. – 2005
- Биохимия похмелья. Или как я перестал бояться и полюбил молекулярный спирт
Хотфиксы для похмелья
От похмелья, сэры,
Будете вы серы,
И не мил вам будет утром белый свет;
Будет враг доволен —
Ты уже не воин,
Если пляшут в пальцах шпага и мушкет.
(текст песни из м/ф «Остров сокровищ» — «На смерть Билли Бонса»)
После бутылки рома (количество и качество входных данных вариабельны) «йохо-хо» уже на следующий день сменяется «охо-хо» и другими его синонимами.
Алкогольное похмелье — постинтоксикационное состояние после употребления алкогольсодержащих напитков. Включает ряд негативных психических и физиологических симптомов, объединенных в понятие «вейсалгии» (от греческого слова algia [боль] и норвежского kveis [беспокойство после невоздержанности]), которые могут возникнуть после одного эпизода употребления алкоголя, начиная с момента, когда концентрация алкоголя в крови приближается к нулю. Похмелье характеризуется неприятным и тревожным ощущением, которое включает головную боль, возможно, мышечные боли, чувство усталости, головокружение, чувствительность к свету и звуку, снижение внимания и концентрации, сонливость, тошноту и в некоторых случаях рвоту [1].
Из-за чего появляются эти симптомы? Чтобы ответить на этот вопрос, вспомним, какие метаморфозы происходят с этанолом в организме. Вот ты хлопнул стопку — и водка попала в пищеварительный тракт. Этанол весьма быстро всасывается за счет диффузии, но существуют факторы, влияющие на эту величину. Пустой желудок, высокая температура напитка, наличие сахара и углекислоты (например, в шампанском) стимулируют всасывание, а обильная трапеза, напротив, замедляет.
Метаболическая трансформация этанола начинается в желудке, но главным образом осуществляется печенью. Этанол дегидрируется алкогольдегидрогеназой в этаналь (ацетальдегид), и именно активность этого фермента определяет скорость трансформации этанола. Далее ацетальдегид трансмутирует в уксусную кислоту (точнее, в ацетил-КоА, который поступает в цикл Кребса и превращается в уксусную кислоту под воздействием оксалоацетата) под воздействием специфического фермента ацетальдегиддегидрогеназы в реакции окисления с коферментом НАД (никотинамидадениндинуклеотид) и коферментом А (рис. 1) [2].
Этанол может приводить к гипогликемии, так как его прием приводит к быстрому расходованию НАД и резкому торможению глюконеогенеза в печени; алкогольная гипогликемия возникает при истощении запасов гликогена; такая ситуация наиболее вероятна при недостаточном питании, после значительного физического истощения, после эпизодических приемов большого количества алкоголя или даже небольшой дозы алкоголя, но натощак.
Приспешниками дегидрогеназ являются микросомальная этанолокисляющая система, представленная ферментом алкогольоксидазой, и каталаза.
Удаление этанола из организма осуществляется путем экскреции в неизмененном виде и путем биотрансформации. В неизмененном виде он удаляется легкими, почками, потовыми железами, кишечником.
На развитие похмельного синдрома оказывают наибольшее влияние: дегидратация организма (из-за снижения секреции антидиуретического гормона [вазопрессина], что приводит к увеличению диуреза и, соответственно, обезвоживанию), нарушение нейротрансмиттерной регуляции в ЦНС, гипогликемия (не всегда, но возможно) и метаболический ацидоз [3].
«Время лечит» справедливо в отношении похмелья, но здесь и сейчас симптомы можно облегчить, изменив скорость метаболизма алкоголя и способствуя выведению ацетальдегида, влияя на активность ферментов алкогольдегидрогеназы и/или ацетальдегиддегидрогеназы.
Как себе помочь при возникновении синдрома похмелья?
- Прежде всего, устранить недостаток жидкости в организме. Скорее всего, этот совет не покажется новым, так как наутро после попойки первое, что просит человек — это стакан чистой прохладной воды. Терапия при похмелье немного напоминает лечение пищевой токсикоинфекции. Показана достаточная регидратация. В тяжелых случаях показан прием регидрона (особенно если алкогольная интоксикация сопровождалась рвотой).
- Применение энтеросорбентов (энтеросгель), так как этанол выводится в том числе и кишечником. Дешевый и сердитый аналог активированный уголь, к сожалению, не абсорбирует и не выводит ни алкоголь, ни продукты его распада.
- Прием антацидов и обволакивающих может облегчить чувство тошноты.
- Прием «быстрых» углеводов для предотвращения гипогликемии. Просто — фрукты, фруктовые соки плюс чуть посложнее — тосты, оставшиеся после цезарей сухарики и другая хлебобулочная радость. Для совсем окрепших товарищей можно замахнуться на решительные шаги в направлении КБЖУ (соотношение калорий, белков, жиров и углеводов) и таки ввести питательную субстанцию в виде куриного бульона.
- Прием витаминно-минеральных комплексов оставим на понедельник, а сейчас баланс нутриентов восполнит рассол. Эта таинственная жидкость образуется в процессе сквашивания, соления, мочения овощей. Он содержит ионы калия, натрия и магния, витамин C, эфирные масла, например, укропа, который обладает спазмолитическим действием. Урбанистический вариант восполнения дефицита калия и магния — калия и магния аспарагинат.
- Сон. Хотя алкоголь обладает седативным действием, чувство усталости во время похмелья доказывает его разрушительное воздействие на сон. Вызванный алкоголем сон может быть более короткой продолжительности и более «низкого качества» (за счет укорочения «быстрой» фазы и удлинения «глубокого, медленного» сна) из-за повторного возбуждения при снижении концентрации алкоголя в крови.
0. Превентивные меры:
- избегайте более темных алкогольных напитков. Прозрачные спиртные напитки, такие как водка и джин, вызывают похмелье реже, чем темные, такие как виски, красное вино и текила. Основная форма алкоголя в алкогольных напитках — этанол, но более темные напитки содержат химически родственные соединения (конгенеры), включая метанол (в очень маленькой концентрации), что сгущает краски похмельного утра;
- не пейте натощак: любая еда замедляет процесс всасывания алкоголя, особенно обладающая обволакивающим действием на слизистую оболочку желудка (супы-пюре, молочные жиры). Фрукты и овощи еще и не дадут завалить баланс жидкости.
А как же самое очевидное? Лечить подобное подобным (близкий по смыслу английский фразеологизм «Hair of the Dog» — «Взять шерсть собаки, которая вас укусила»). Но такой подход лишь запустит цикл, но не прервет его.
КАТЕГОРИЧЕСКИ нельзя принимать парацетамол. Он обладает выраженной гепатотоксичностью, причем даже в терапевтических дозах на фоне приема алкоголя.
Не стоит пить аспирин; во-первых, из-за того, что он создает дополнительную нагрузку на печень, а во-вторых, потому что он ингибирует действие алкогольдегидрогеназы. Прием других НПВП также может оказать агрессивное действие на слизистую желудочно-кишечного тракта (они ингибируют ЦОГ, синтезирующую простагландины, которые повышают защитные свойства слизистой) и спровоцировать приступ обострения хронического гастрита или язвенной болезни.
Кофеинсодержащие напитки могут усилить головную боль, в совокупности с алкоголем способны нарушать работу проводящей системы сердца, также они обладают некоторым мочегонным действием.
Значительная физическая нагрузка не рекомендована, потому что ацетальдегид обладает кардиотоксическим действием и потенцирует выброс катехоламинов. Это физиологически активные вещества, являющиеся биогенными аминами. Они выполняют роль медиаторов (норадреналин, дофамин) и гормонов (адреналин, норадреналин) симпатоадреналовой системы. Активация этой системы объясняет тремор, потливость, учащение пульса и систолического («верхнего») артериального давления.
Лучший способ предупредить похмелье — это пить умеренно. Большинство людей знают свою норму спиртного, и выходить за нее — не всегда хорошая идея. Также крайне важно выбирать качественный, хорошо очищенный алкоголь. Немалую роль в развитии похмелья играют различные примеси и сивушные масла, поэтому приобретай алкоголь только в проверенных источниках.
Источники:
- Mackus M., Adams S., Barzilay A., et al. Proceeding of the 8th Alcohol Hangover Research Group Meeting //Curr Drug Abuse Rev. — 2016.
- http://themedicalbiochemistrypage.org/
- Scholey A., Ayre E., Stock A.K., Verster J.C., Benson S. Effects of Rapid Recovery on Alcohol Hangover Severity: A Double-Blind, Placebo-Controlled, Randomized, Balanced Crossover Trial //J Clin Med. — 2020.
- Лекции токсиколога Алексей Водовозова
