Лучевая диагностика травмы грудной клетки
Травма грудной клетки (ГК) наиболее часто встречается при ДТП.
Среди погибших в результате ДТП 25 % имели изолированную травму грудной клетки и почти 50 % — сочетанную. Данная патология вносит значительный вклад в общую смертность больных травматологического профиля и занимает третье место после тяжелых ЧМТ и повреждений конечностей.
Различают проникающую и тупую травму грудной клетки (ГК).
При тупой травме грудной клетки встречаются повреждения:
— стенки грудной клетки в 71 %;
— легких в 21 %;
— сердца в 7 %;
— диафрагмы в 7 %;
— пищевода в 7 %;
— аорты в 4,8 %;
— трахеобронхиального дерева в менее чем 1 % случаев.
Повреждения органов грудной клетки, представляющие угрозу для жизни в ранний период травмы:
— обструкция дыхательных путей;
— напряженный пневмоторакс (дислокационный синдром);
— открытый пневмоторакс (дыхательная недостаточность из-за нарушения механизма дыхания);
— массивный гемоторакс (геморрагический шок и дислокационный синдром);
— гемотампонада сердца;
— разрывы сердца;
— ушиб сердца с тяжелыми нарушениями систолической и диастолической функции;
— ушиб сердца с развитием фатальных нарушений сердечного ритма;
— разрыв аорты и крупных сосудов;
— разрывы трахеи и бронхов.
Повреждения костных структур грудной клетки
Переломы ребер
Переломы ребер являются наиболее частым проявлением тупой травмы ГК.
Чаще повреждение локализуются в заднелатеральном сегменте четвертого-девятого ребер. Переломы первого-третьего ребра встречаются гораздо реже, так как они «защищены» костями пояса верхней конечности; повреждения трех верхних пар ребер часто сопровождают разрывы трахеи и крупных бронхов. Переломы девятого-одиннадцатого ребер ассоциированы с повреждениями органов брюшной полости.
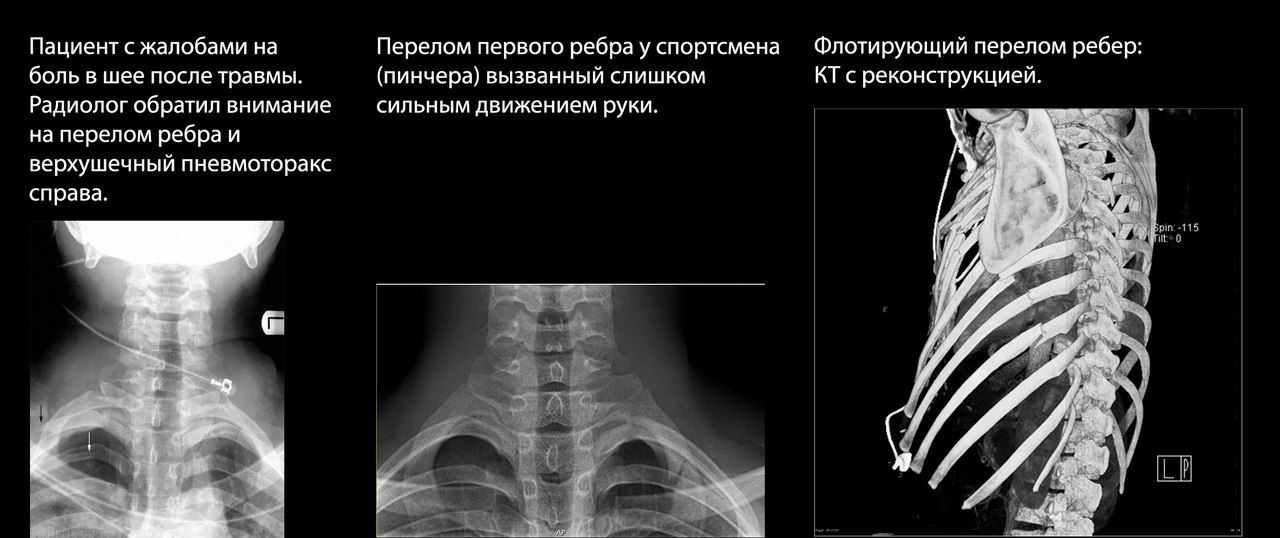
В определении тактики ведения пациента важно учитывать его возраст: например, у пациентов старше 65 лет с переломами двух ребер отмечалась в два раза более высокая смертность, чем у молодых пациентов с аналогичной травмой.
Симптомы переломов ребер включают наличие гематомы, болезненность при пальпации, крепитацию отломков кости, мышечный спазм в области перелома и локализованную болезненность при билатеральной компрессии грудной клетки.
К отдельной категории можно отнести флотирующие переломы ребер, то есть такие, при которых образуется не связанный с остальной грудной клеткой фрагмент ребер, «удерживаемый» мышцами и мягкими тканями. Для него характерна выраженная боль и парадоксальные движения флотирующего фрагмента при дыхании — он втягивается при вдохе и выбухает при выдохе. Этот вид травмы ассоциируется с частым возникновением острой дыхательной недостаточности из-за сопутствующего повреждения плевры и паренхимы легкого.
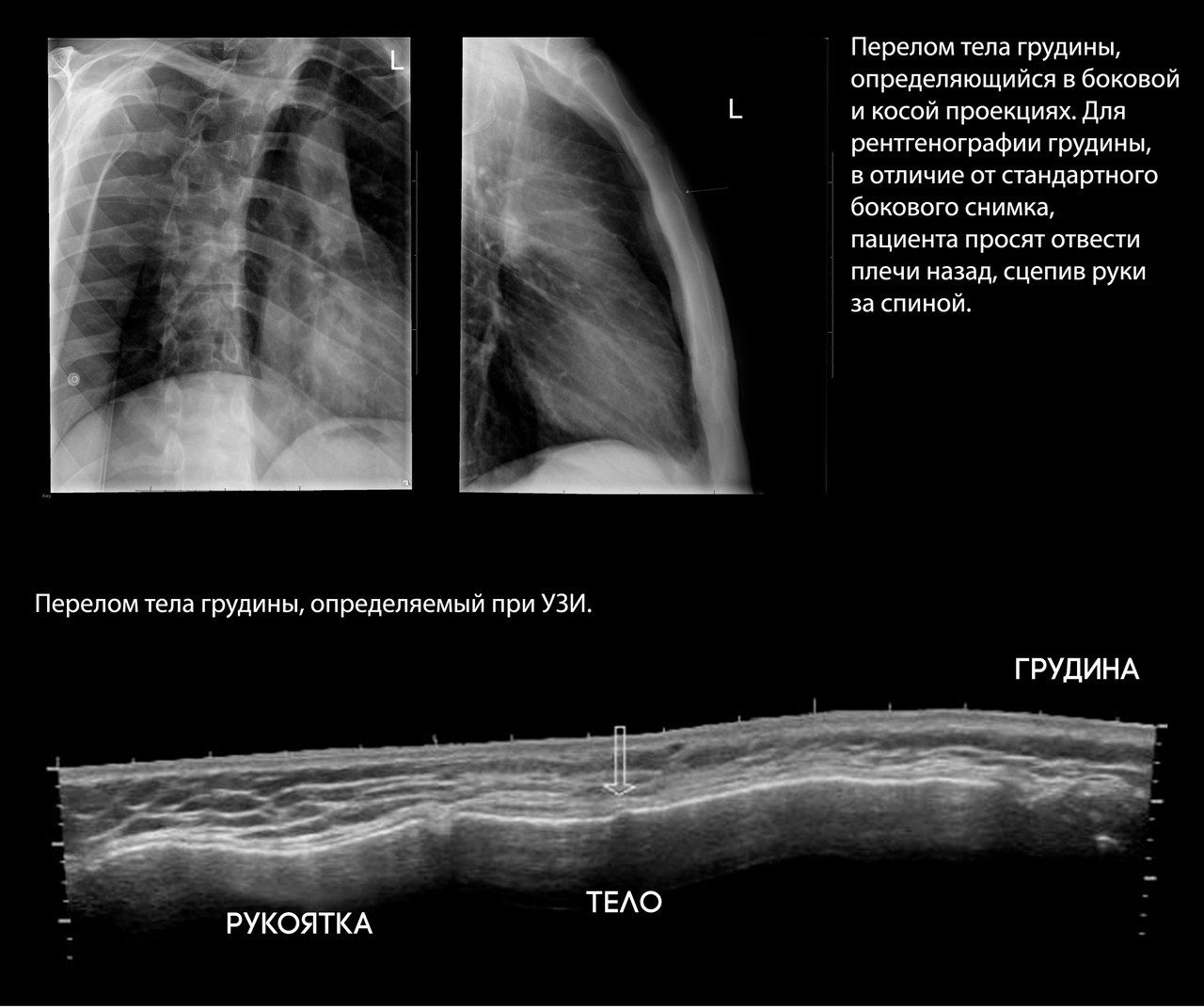
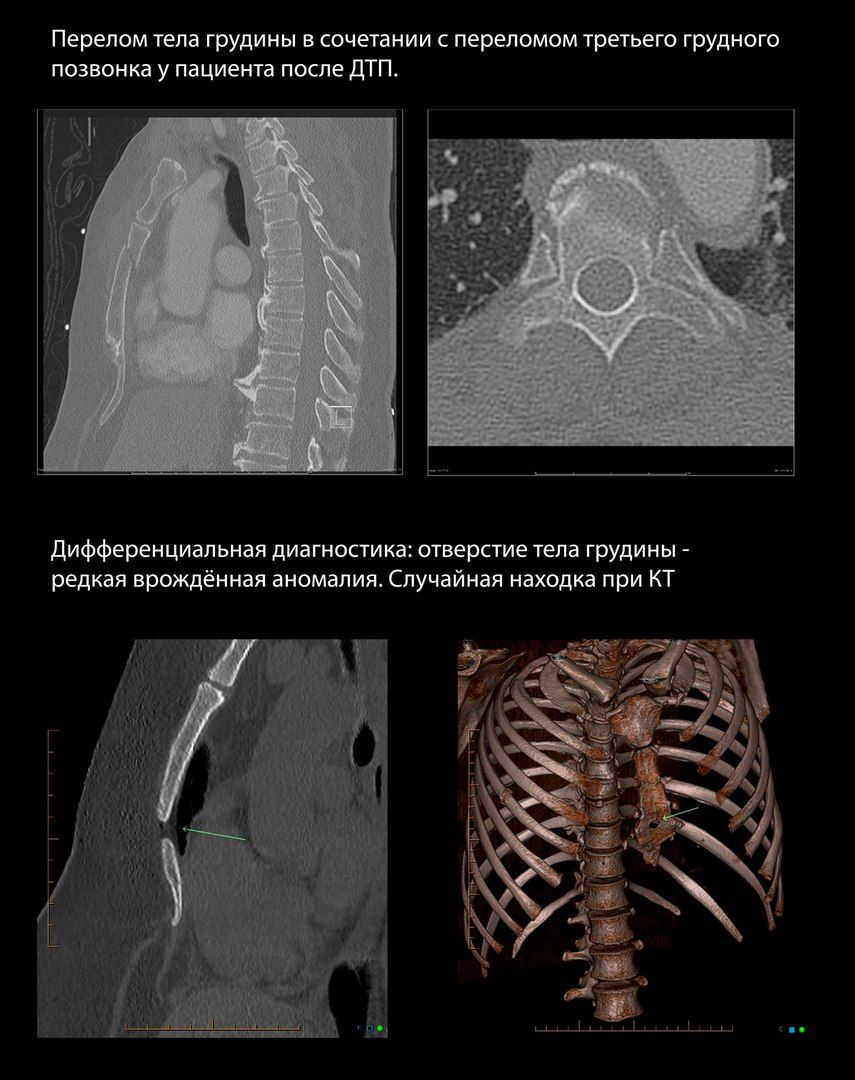
Переломы грудины
Ассоциированы с переломами ребер в 21 % случаев, спинальной травмой в 10 %, миокардиальной контузией в 1,5–6 % случаев.
Травмы грудины при тупой травме ГК обычно случаются в результате ДТП как результат удара грудной клеткой об руль. У пожилых пациентов встречаются чаще, однако замечено, что в сравнении с молодыми пациентами с таким же объемом повреждения грудины у пожилых наблюдались менее выраженные повреждения мягких тканей ГК.
Переломы грудины сами по себе не являются угрожающим жизни состоянием, однако связанные с ними медиастинальные гематомы могут привести к сдавливанию структур средостения и как следствие — к сердечной недостаточности.
Лучевая диагностика переломов костных структур ГК
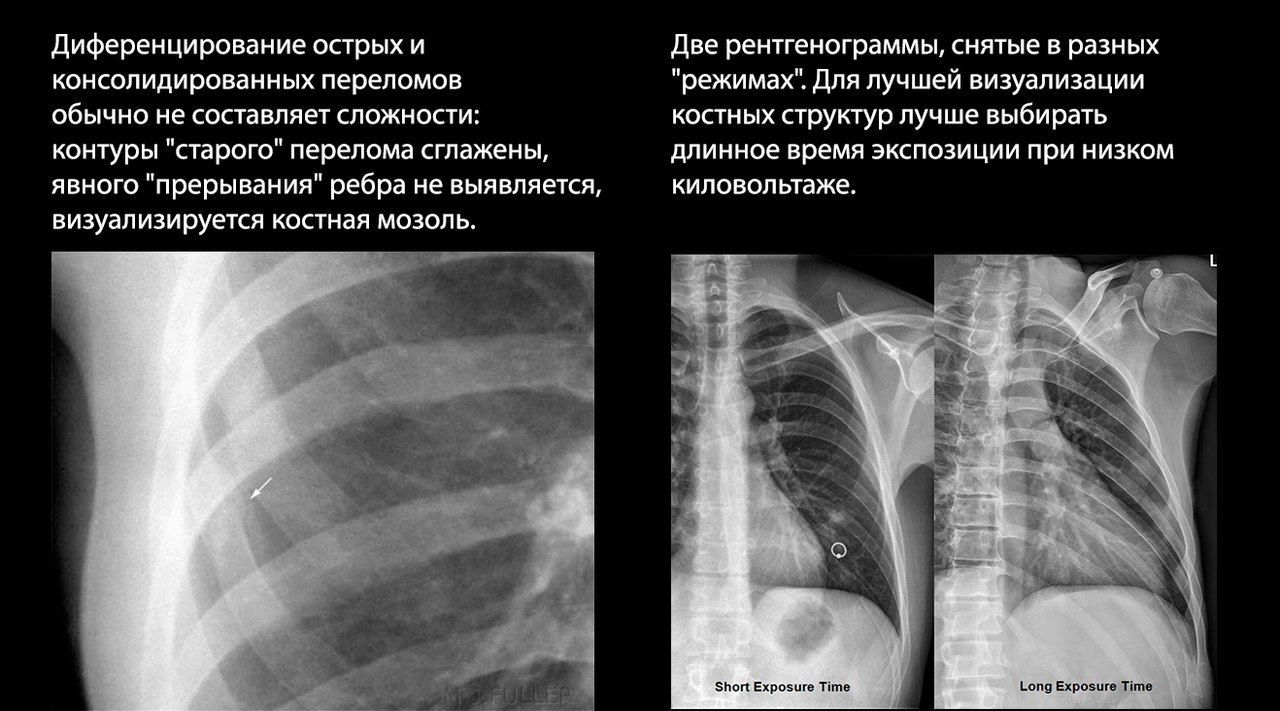
Традиционно начинается с рентгенографии, однако стоит сказать, что этот метод не отличается высокой чувствительностью — например, до 50 % переломов ребер не диагностируются рентгенографически. Это связано с проекционным наложением теней структур ГК на рентгеновском снимке. Из-за этой особенности практически невозможно распознать перелом грудины в стандартных проекциях, а переломы ребер часто «невидимы», если они локализованы по среднеаксиллярной линии или в центральной части ГК, где они скрыты за тенью средостения.
Чтобы свести к минимуму этот эффект, используют специальные проекции для снимка грудины и прицельные или косые (в положении пациента под углом 30° к кассете) снимки для диагностики переломов ребер.
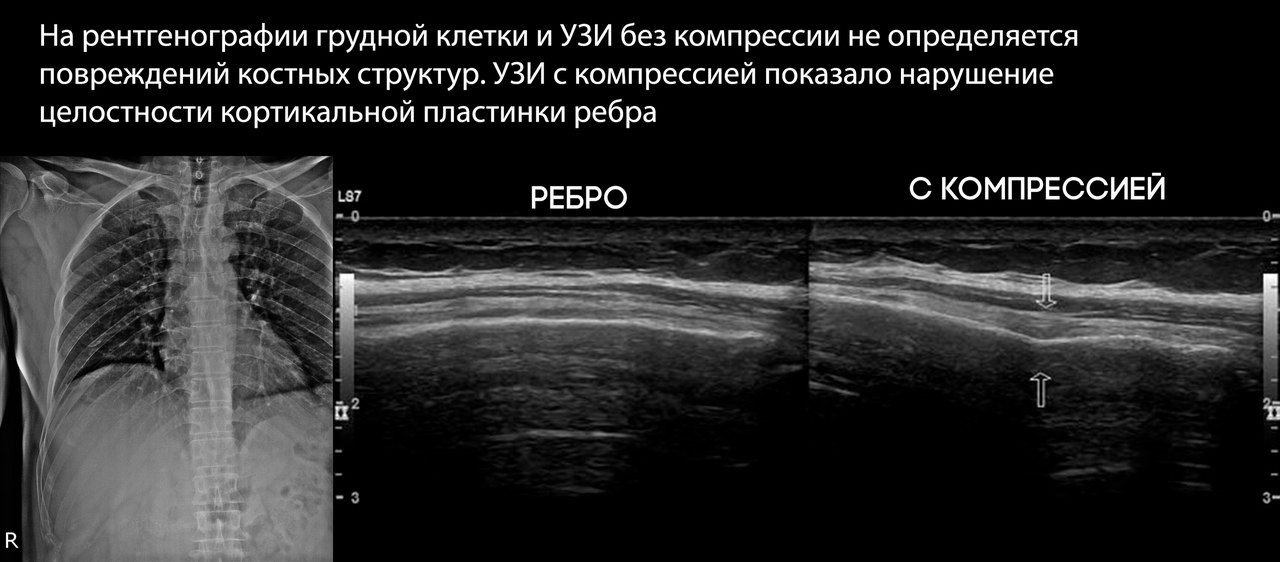
При УЗИ определяется прерывание наружной кортикальной пластинки ребра, которое изменяется с дыханием, и гипоэхогенное уплотнение окружающих мягких тканей за счет их отека.
Наиболее чувствительным методом диагностики является СКТ, однако рутинное применение томографии нерационально в случае неосложненных переломов.
Распознание флотирующего перелома, как правило, не создает трудностей, так как предполагает множественные переломы ребер и часто — осложнения в виде гемо- или пневмоторакса.
Повреждения паренхимы легких
Ушиб легкого
Ушиб легкого возникает в первые часы после травмы как непосредственное последствие удара и представляет собой альвеолярный отек и кровоизлияния с инфильтрацией и отеком интерстиция, но без разрывов легочной паренхимы. Часто возникает при ДТП и минно-взрывной травме.
Как правило, тяжесть и распространенность ушиба легкого коррелирует с повреждениями костных структур (и особенно выражены при флотирующих переломах), однако описаны случаи выраженных ушибов без повреждения ребер.
Клинические проявления включают одышку, тахипноэ, цианоз, тахикардию и гипотонию. Могут возникать локализованные влажные хрипы и мокрота геморрагического характера.
Рентгенологически ушиб легкого проявляется сливным альвеолярным уплотнением, которое может прогрессировать до консолидации. Это уплотнение фокальное и локализовано в месте удара, хотя в случае удара большой силы может возникать поражение на противоположной стороне грудной клетки.
Ушиб легкого бывает сложно дифференцировать от проявлений респираторного дистресс-синдрома, который также проявляется отеком и инфильтрацией. Основными отличиями являются время возникновения — ушиб возникает в первые часы как острая реакция на травму, в то время как РДС развивается за 24–72 часа. Второе отличие — распространенность процесса: проявления РДС диффузны, в то время как ушиб обычно ограничен сегментом или долей.
Лучевая картина ушиба легкого также схожа с явлениями аспирационной пневмонии, которая встречается при тяжелой травме с потерей сознания, однако для аспирационной пневмонии характерно распространение процесса по ходу бронхиального дерева.
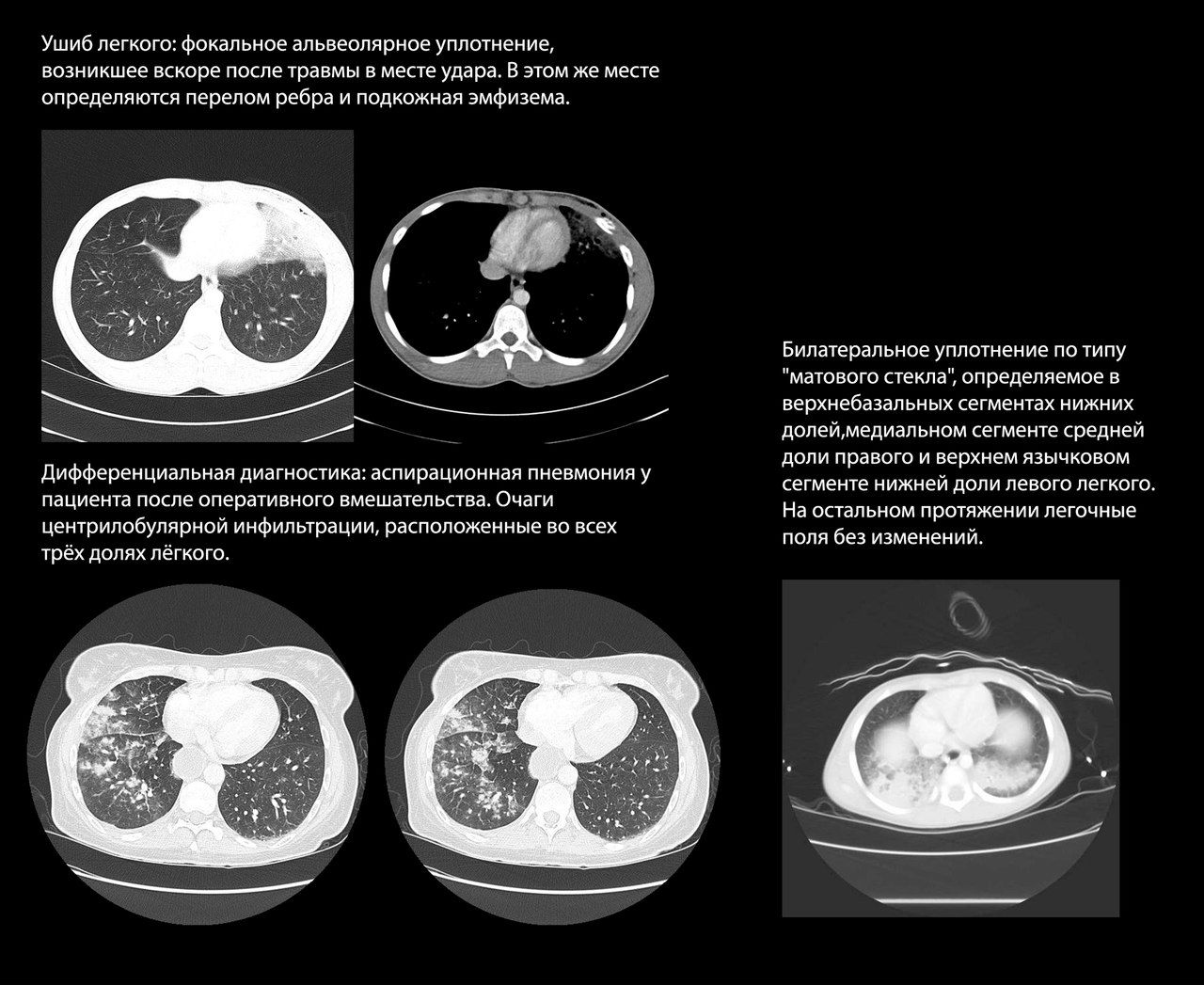
Выраженность и распространенность ушиба коррелируют с тяжестью состояния пациента. Так, пациенты, у которых признаки ушиба легкого регистрировались не только при КТ-сканировании, но и на рентгенограммах, демонстрировали большую выраженность проявлений дыхательной недостаточности.
Разрывы легочной паренхимы
Часто происходят как при проникающих (в результате непосредственного воздействия на паренхиму), так и при тупых травмах ГК (вследствие резкого воздействия сил сдавления), а также могут быть следствием переломов ребер (повреждение паренхимы легкого отломками).
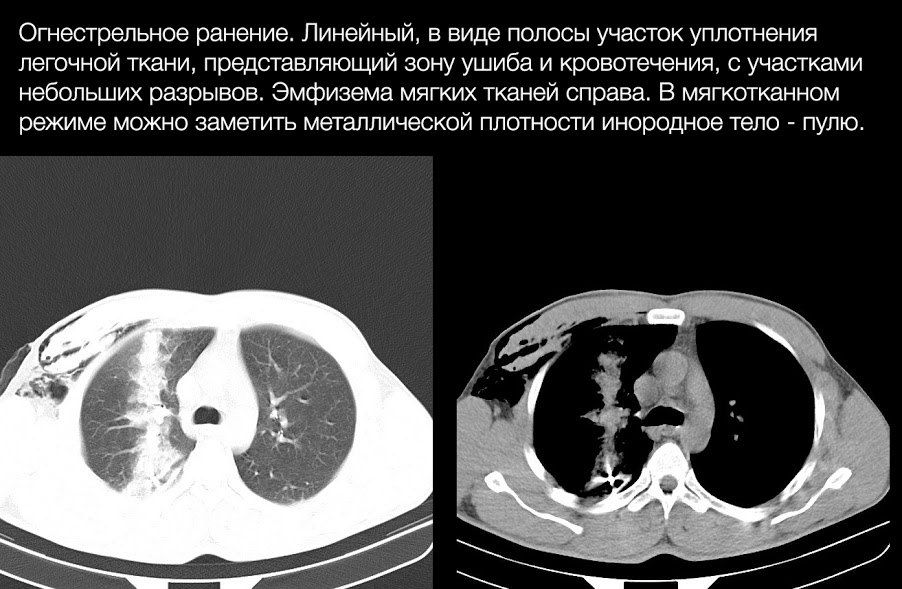
Основным проявлением разрыва легкого является формирование полости, заполненной газом, жидкостью (кровью) или и тем, и другим, и окруженной зоной ушиба и/или кровотечения.
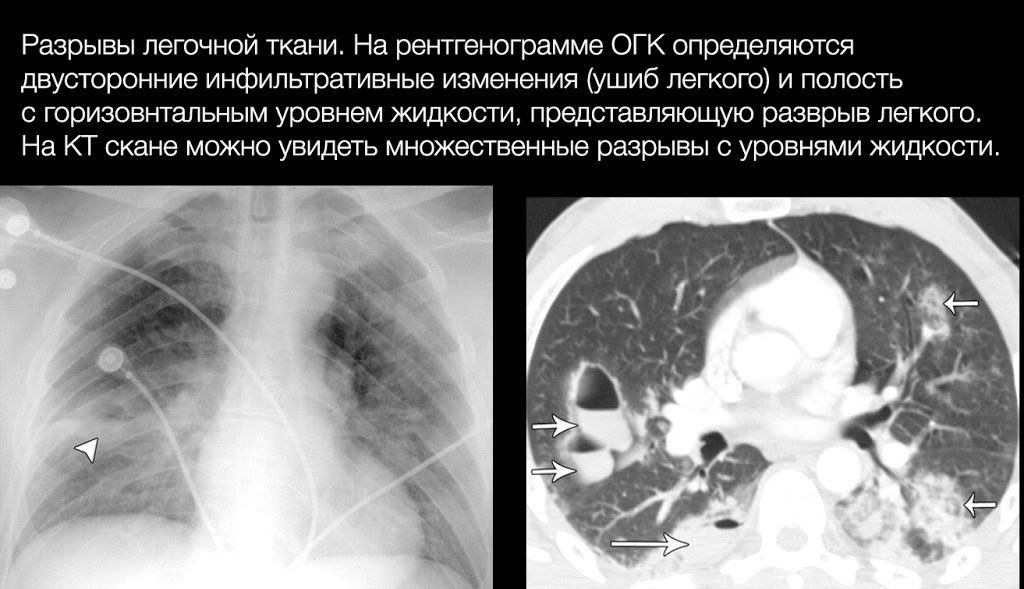
В первые недели рентгенологическое исследование не информативно именно из-за изменений окружающих тканей — они как бы «маскируют» полость, которая становится видимой на снимках только после регресса ушиба (через полторы-две недели), потому методом выбора является КТ.
Неосложненные разрывы легких не проявляют себя клинически. Наиболее частым осложнениями являются пневмо- и гемоторакс, а наиболее грозным — воздушная эмболия, возникающая в случае, если рядом с местом разрыва находится крупный сосуд, который также поврежден.
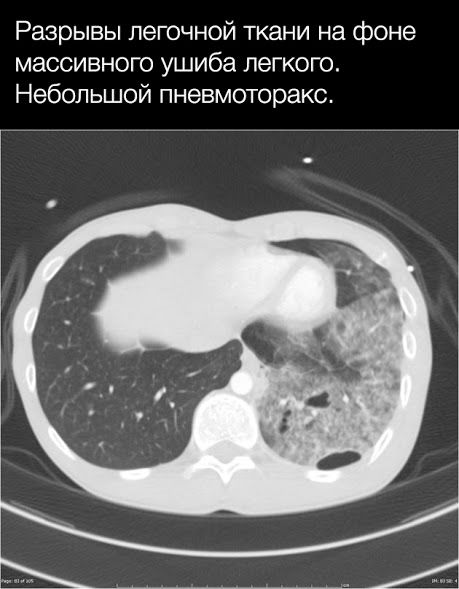
Позднее могут возникнуть абсцессы и бронхоплевральные фистулы, разрыв также может осложниться пневмотораксом и в отдаленном периоде.
Повреждения трахеобронхиального дерева
Редкое, однако весьма опасное проявление травмы ГК. В проведенной большой серии аутопсий погибших с травмой ГК такие повреждения были отмечены в 2 % случаев.
В случае проникающего ранения часто ассоциированы с повреждениями сосудов и сигнализируют об опасности массивного кровотечения и воздушной эмболии.
При закрытой травме ГК один из наиболее частых вариантов — трахеоларингеальный разрыв, то есть отрыв трахеи от гортани. Типичные механизмы трахеобронхиального повреждения (ТБП): взрывная сила, возникающая в момент травмы, когда мощная волна экспираторного воздуха (из-за внезапного и резкого сжатия грудной клетки) ударяется в закрытые голосовые связки; сжатие бронхиального дерева между грудиной и позвоночником; перемещения легких и бронхиального дерева при внезапном и резком замедлении или ускорении движения тела с большей амплитудой, чем может обеспечить подвижность бифуркации трахеи.
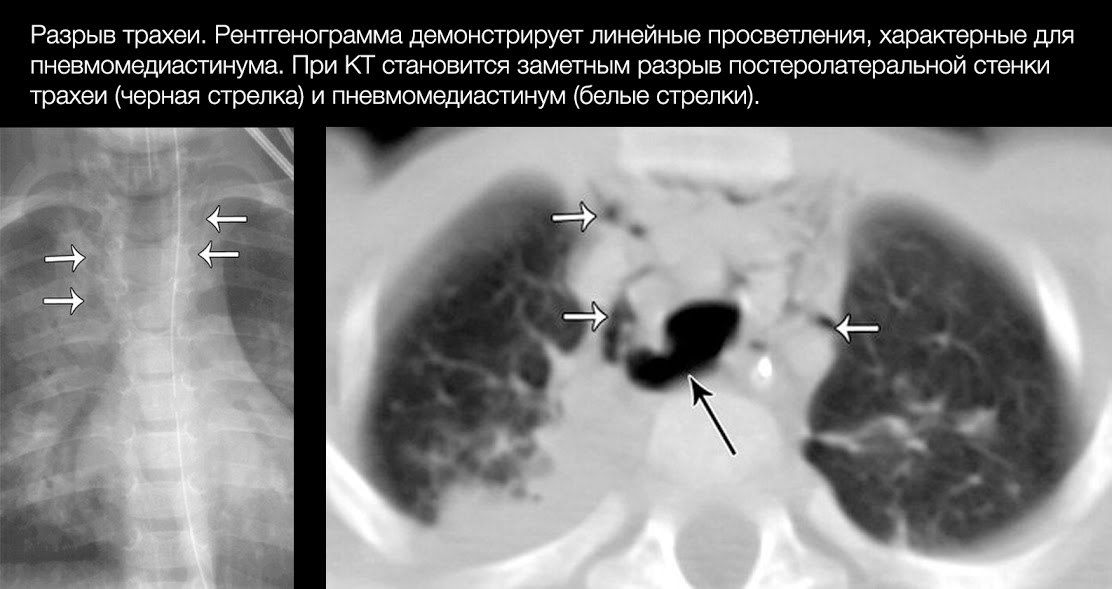
В общем же большая часть разрывов локализуется на расстоянии 2 см от карины. Правый главный бронх повреждается чаще левого.
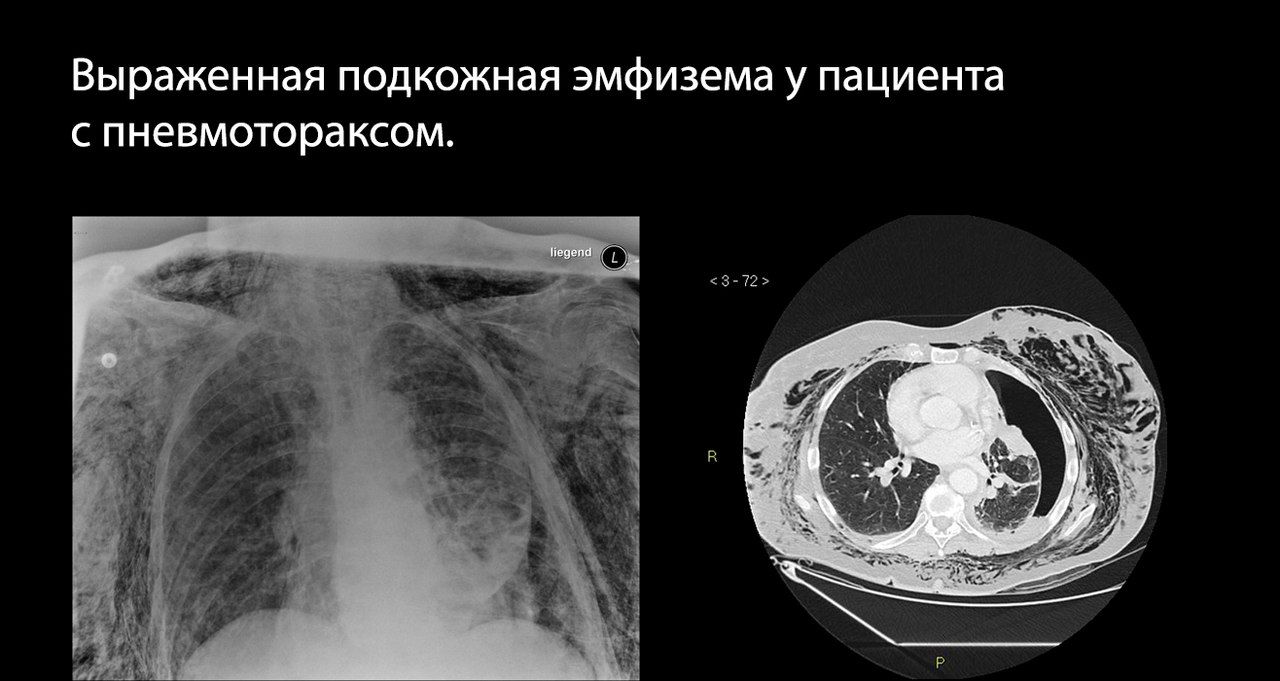
Клинические проявления неспецифичны, поскольку ТБП часто ассоциировано с другими повреждениями ГК, может «прятаться» под маской гемо/пневмоторакса, повреждений грудной стенки, сердца и крупных сосудов. У больных с неполными изолированными разрывами трахеи основными симптомами являются кашель и кровохарканье. Дыхание при этом не нарушено. Если отверстие было герметизировано сгустком крови и тканями средостения, то симптомы, которые появились раньше, могут исчезнуть. При больших и циркулярных разрывах трахеи состояние больных тяжелое. Дыхание резко затруднено, отмечаются одышка в покое, резкая боль в грудной клетке, проявления гиповолемии и ОСН, часто — одутловатость лица, подкожная эмфизема.
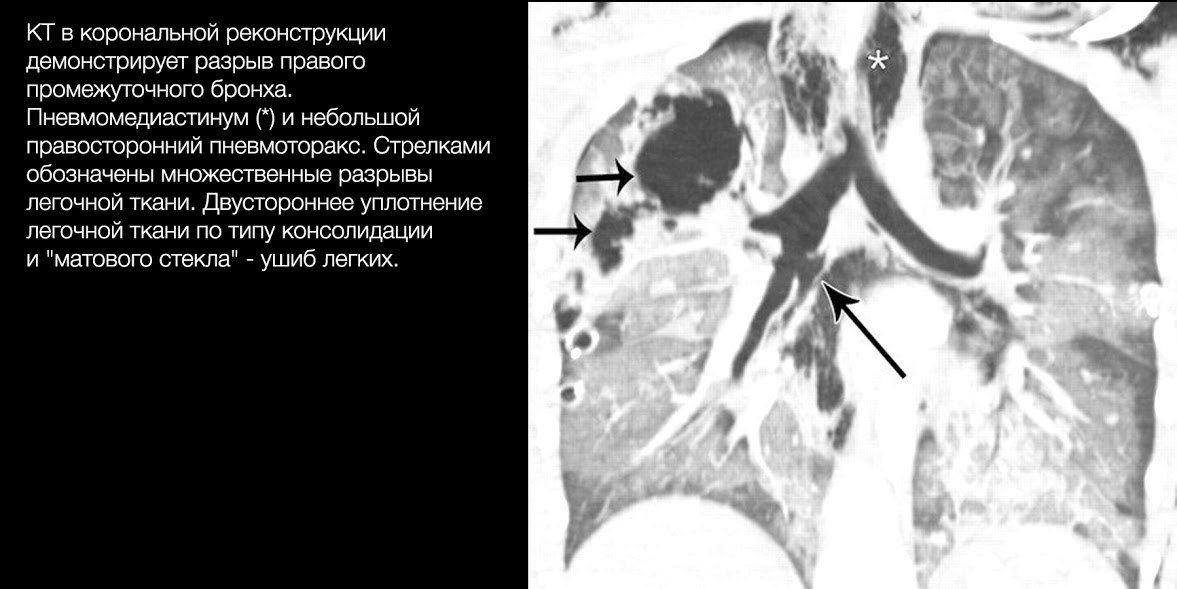
Рентгенография не всегда информативна. Могут выявляться симптомы «обрыва» тени бронхов на фоне (часто) сопутствующих признаков гемо/пневмоторакса.
Проводить рентгенографию малоцелесообразно: она вряд ли выявит небольшие повреждения, а при массивных травмах состояние больного редко позволяет провести ее корректно.
Диагностическая ценность КТ гораздо выше. Она позволяет уточнить локализацию поврежденного бронха, часто — характер разрыва, а при контрастировании — ответить на вопрос о наличии активного кровотечения.
Завершающим и наиболее информативным диагностическим методом является фибробронхоскопия. Она же может быть и лечебным мероприятием.
Пневмоторакс
Возникает с частотой 15‒50 % у пациентов со значительной травмой грудной клетки и инвариантно — при проникающих ранениях ГК.
Различают закрытый, открытый и напряжённый пневмоторакс.
Закрытый пневмоторакс возникает в случае, когда плевральная полость не имеет прямого сообщения с внешней средой, т. е. воздух, попадающий в плевральную полость, происходит из бронхоальвеолярной системы вследствие, например, разрыва паренхимы легкого. Классическим примером закрытого пневмоторакса является разрыв буллы легочной ткани, однако у здоровых пациентов в острый период травмы наиболее частый механизм — повреждение ткани легкого отломками ребер. В более поздний период пневмоторакс может быть следствием проведенных оперативных мероприятий, ИВЛ и/или сопровождать позднюю стадию острого респираторного дистресс-синдрома (ОРДС), о котором будет рассказано позже.
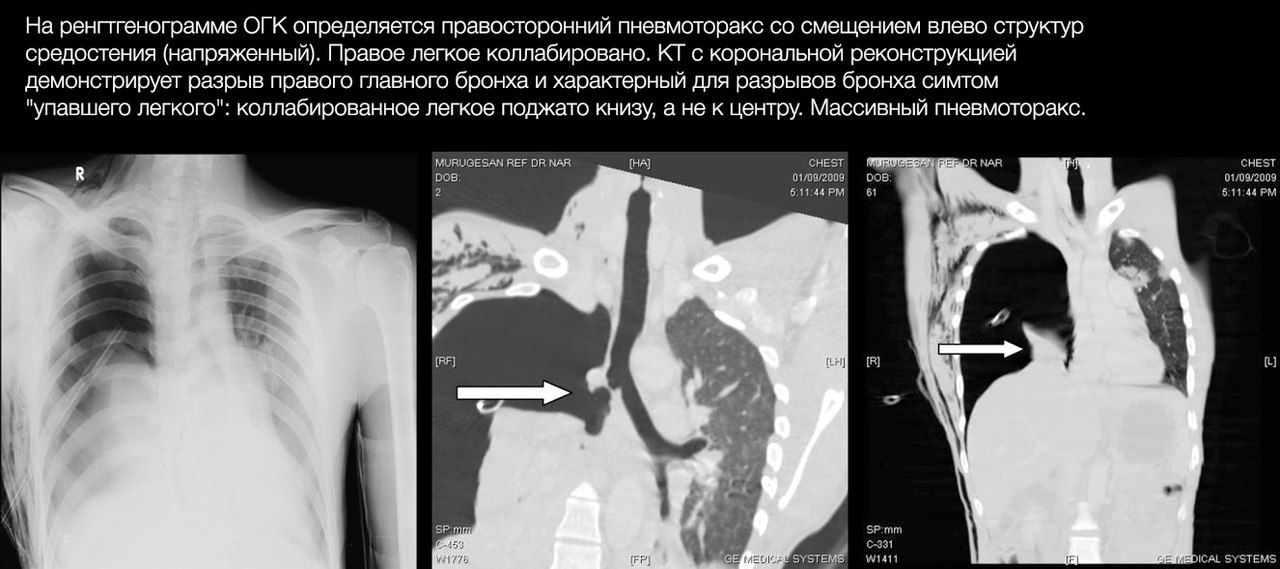
Термин открытый, или сообщающийся, пневмоторакс подразумевает наличие постоянного сообщения полости плевры с воздухом. В результате давление в ней перестает быть отрицательным и «выравнивается» с атмосферным давлением, что делает невозможным адекватное расправление легкого при вдохе, и легкое спадается. Открытый пневмоторакс типичен для пулевых ранений.
При напряженном пневмотораксе возникает «клапан» из плевры, который открывается при дыхательных движениях, пропуская в плевральную полость воздух (из окружающей среды или из легкого), и препятствует его выходу обратно. Таким образом в плевральной полости быстро нагнетается давление, что обуславливает быструю клиническую динамику: вначале коллабирует легкое, затем избыточное количество воздуха начинает сдавливать и смещать в здоровую сторону органы средостения — полую вену и другие крупные сосуды, сердце и трахею.
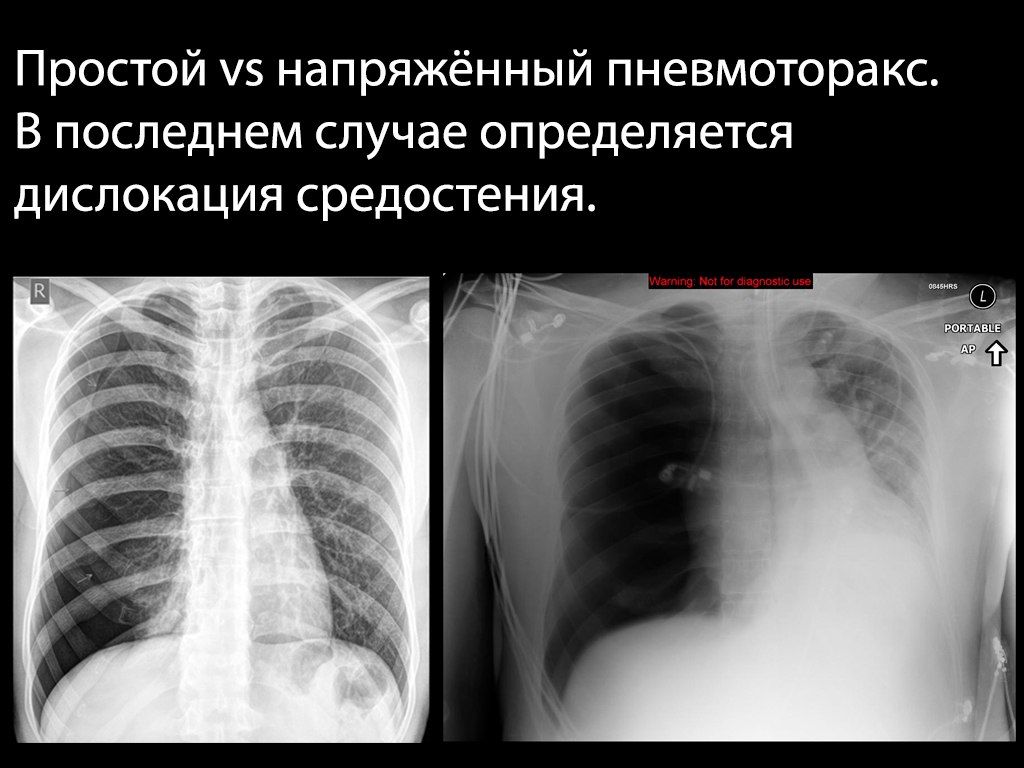
Это проявляется болью в грудной клетке, быстро нарастающей одышкой, психомоторным возбуждением, набуханием сосудов шеи (может не определяться при массивной кровопотере), подкожной эмфиземой, расширением и сглаживанием межреберных промежутков на стороне поражения.
Объективно — на стороне поражения тимпанит, отсутствие дыхательных звуков и голосового дрожания.
Диагноз напряженного пневмоторакса ставится на основе клинических данных и не нуждается в рентгенологическом подтверждении.
Обычно пневмоторакс проявляется на рентгенограммах в виде участка просветления (то есть очень темного на «классических» рентгенограммах) и отсутствия легочного рисунка в области латерального края ГК или верхушки легкого; часто выявляется граница коллабированного легкого в виде тонкой белой линии; может присутствовать подкожная эмфизема — полоски просветлений в области мягких тканей ГК.
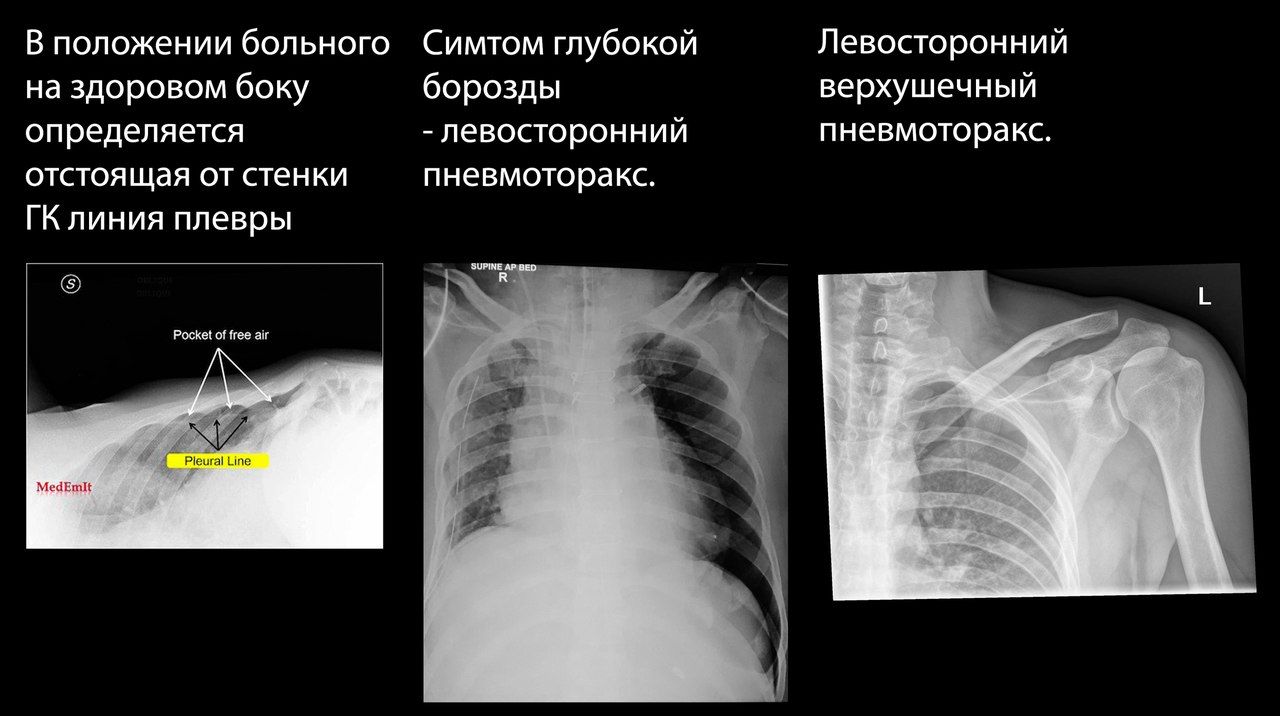
Особую трудность для рентгенолога представляет пациент, которому из-за тяжести его состояния невозможно выполнить рентген в вертикальном положении. При возможности может быть выполнен снимок на здоровом боку.
Если можно выполнить только снимок в положении больного лежа на спине, единственным рентгенологическим проявлением может быть симптом глубокой борозды — заметно углубленный костодиафрагмальный синус на стороне поражения.
Пневмоторакс может быть трудно определяем при рентгенографии, особенно в случаях небольшого количества воздуха в плевральной полости. До 75 % выявляемых при КТ пневмотораксов были скрыты на рентгенограммах.
В случаях, когда пневмоторакс подозревается клинически, но сомнителен при рентгенографии, некоторые авторы рекомендуют сделать снимок на высоте выдоха, однако ценность и безопасность этого метода дискутабельны.
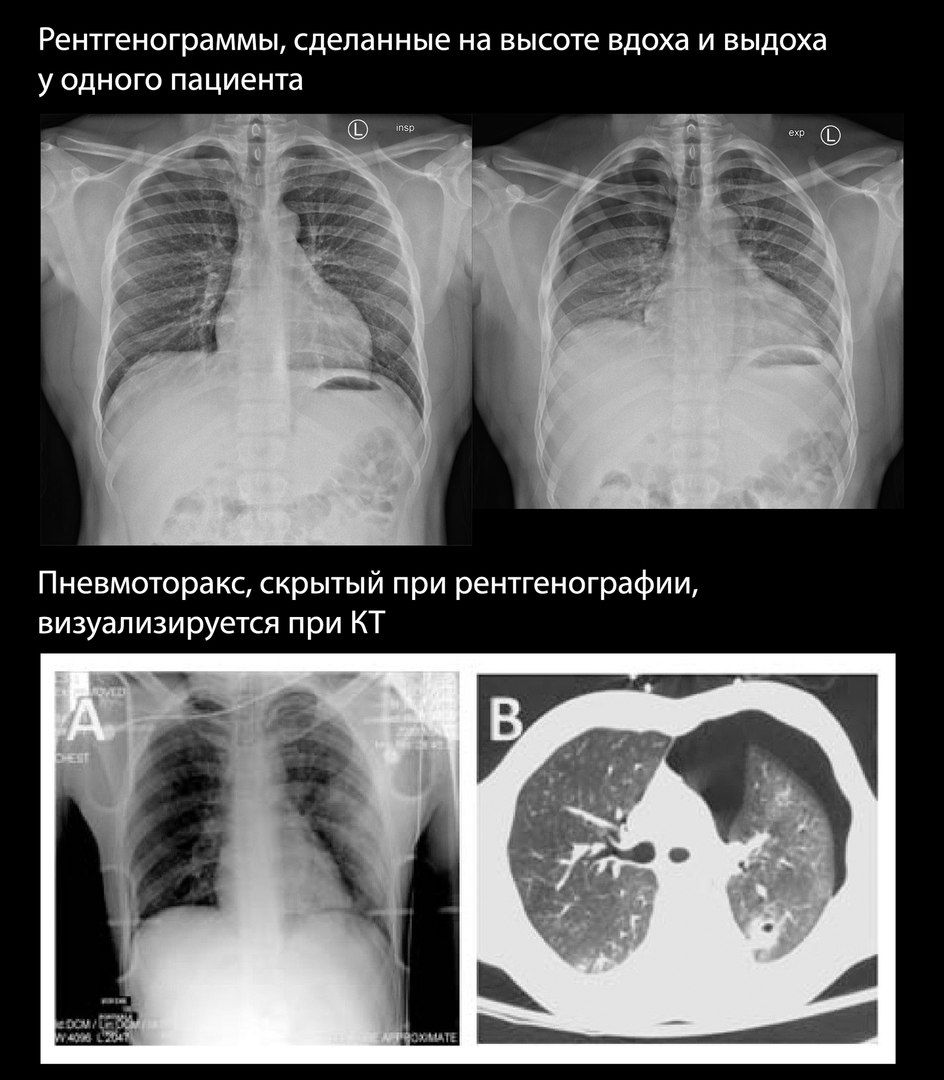
УЗИ плевральных полостей показало бо́льшую чувствительность в выявлении пневмоторакса, чем стандартная рентгенография. Наиболее чувствительным методом остается КТ.
Дифференциальная диагностика должна проводиться с буллезной эмфиземой (стабильная клиническая картина, стабильная рентген-картина при сравнении со снимками до травмы; следует помнить, что в случае травмы возможен разрыв буллы; в сомнительных случаях предпочтительна КТ), пневмомедиастинумом и пневмоперикардом (более редкие симптомы «утечки воздуха» при травме; пневмомедиастинум чаще возникает после оперативного вмешательства, интубации трахеи; отличаются расположением теней просветлений; в сомнительных случаях — КТ).
Картину пневмоторакса при рентгенографии могут имитировать складки одежды, посторонние предметы, в том числе тени катетеров и плевральных трубок, и даже складки кожи больного; просветление, вызванное отсутствием одной из молочных желез, иногда может быть принято за пневмоторакс.
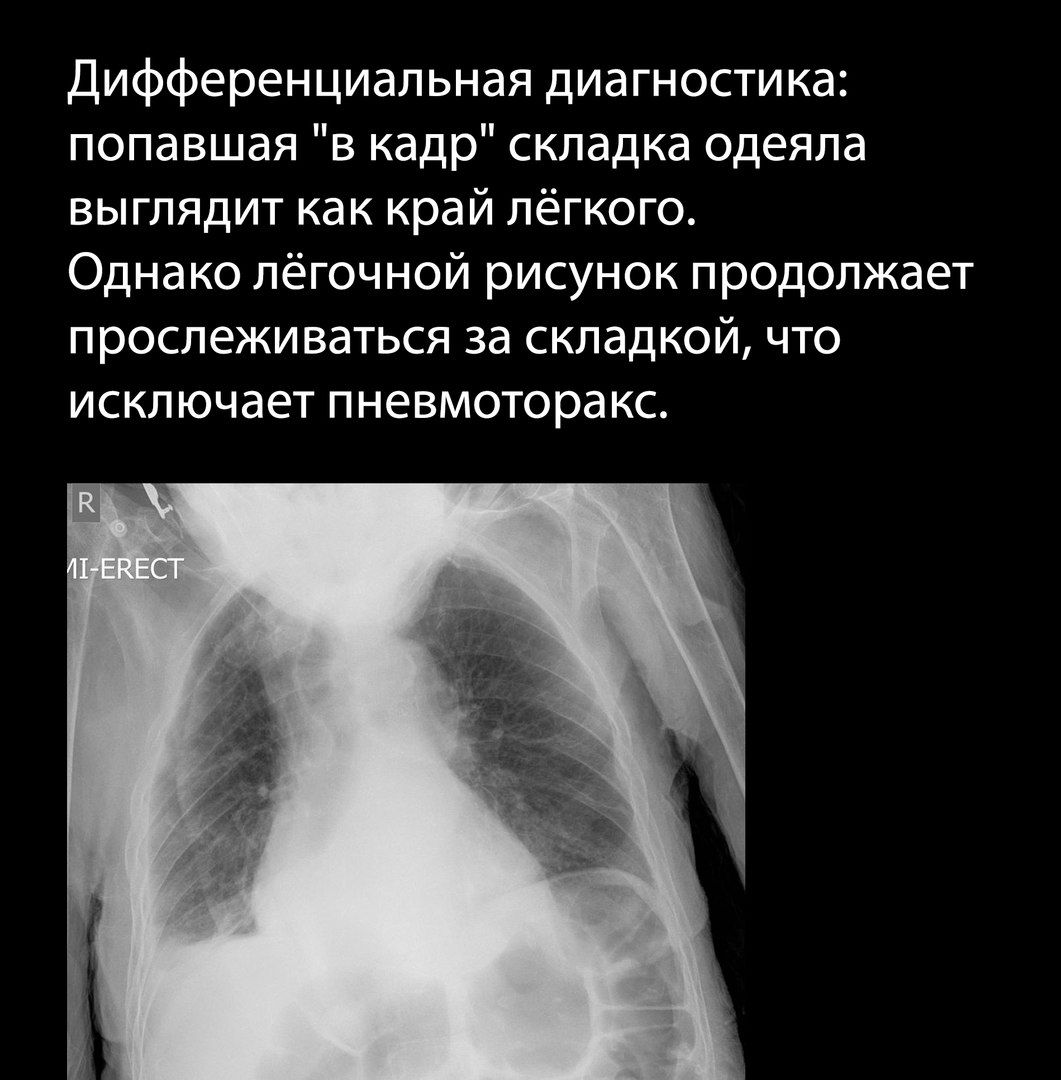
Следует обращать внимание на симметричность укладки больного.
При КТ «спутать» с пневмотораксом можно газ в брахиоцефальной вене или артефакт, вызванный наличием в ней контрастного вещества.
Гемоторакс
Скопление крови в плевральной полости является частым осложнением травмы грудной клетки.
Для обозначения массивного, постоянно увеличивающегося гемоторакса иногда используют термин «напряженный гемоторакс». Его наиболее частая причина — повреждения межреберных артерий и множественные разрывы паренхимы легкого.
Гемоторакс далеко не всегда является угрожающим жизни состоянием. Его наиболее грозное осложнение — гиповолемический шок — случается только в случае массивной и/или продолжающейся кровопотери.
Однако отдаленные последствия в виде эмпиемы плевры и свернувшегося гемоторакса могут заметно осложнить период реабилитации, если гемоторакс не будет распознан и купирован своевременно.
Стоит отметить, что при рентгенографии и УЗИ распознать характер жидкости невозможно, поэтому в описании этих методов корректным будет термин «гидроторакс», т. е. наличие жидкости.
КТ позволяет дифференцировать кровь в полости плевры с ограниченной точностью с помощью измерения плотности жидкости. В первые дни кровоизлияния в плевральную полость оно отличается высокими плотностными показателями, от +40 до +60 HU. В последующем в плевральном выпоте может появиться горизонтальный уровень между плазмой и более плотными форменными элементами крови. Показатели могут быть иными в случае анемии, присоединения экссудативного компонента, присутствия лимфы (хилоторакс), присоединения инфекции.
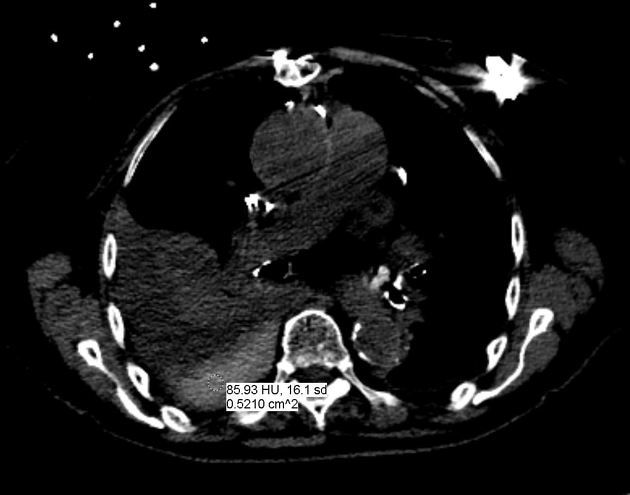
КТ ОГК демонстрирует наличие плеврального выпота гетерогенной плотности: более высокая плотность обусловлена осаждением форменных элементов крови и остаточным количеством контрастного вещества (пациенту проводилось КТ с контрастированием ранее).
Типичная рентген-картина плеврального выпота представлена на следующей иллюстрации — интенсивное однородное затенение (т. е. более светлый участок) части или всего легочного поля. При снимке в вертикальном положении четко определяется верхний край уровня жидкости в виде вогнутой книзу линии — линии Дамуазо.
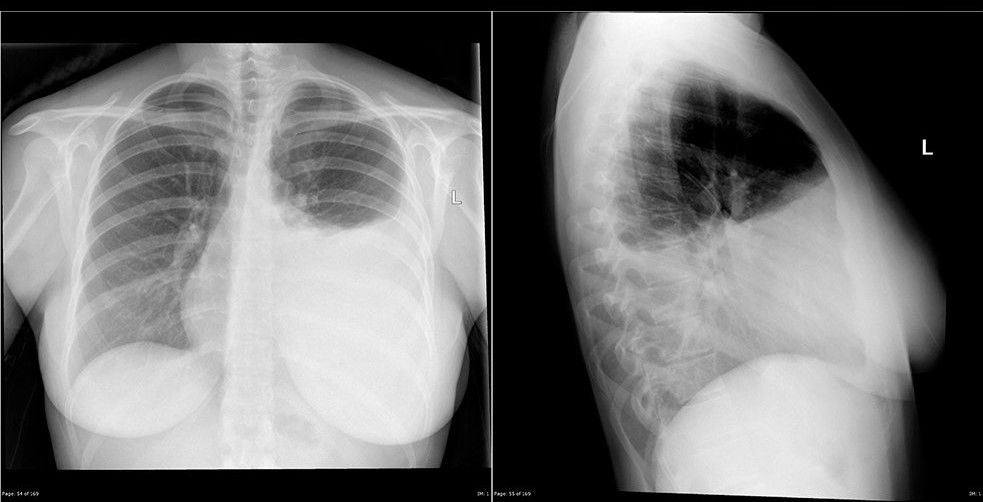
Такое распределение жидкости некоторые авторы объясняют неодинаковым отрицательным давлением, которое создает меньшее сопротивление в боковых частях плевральной полости, а другие — эффектом суммации теней.
Снимок в боковой проекции обязателен для уточнения количества жидкости.
Представленная ниже рентгенологическая картина на первый взгляд кажется нормальной, если бы не одно «но» — заметьте увеличенное расстояние между диафрагмой и газовым пузырем желудка (стрелки). Рентгенолог заподозрил гидроторакс и сделал снимок в положении пациента лежа на «больном» боку. На нем можно увидеть жидкость, как бы обрамляющую легкое сбоку — также с четкой границей.
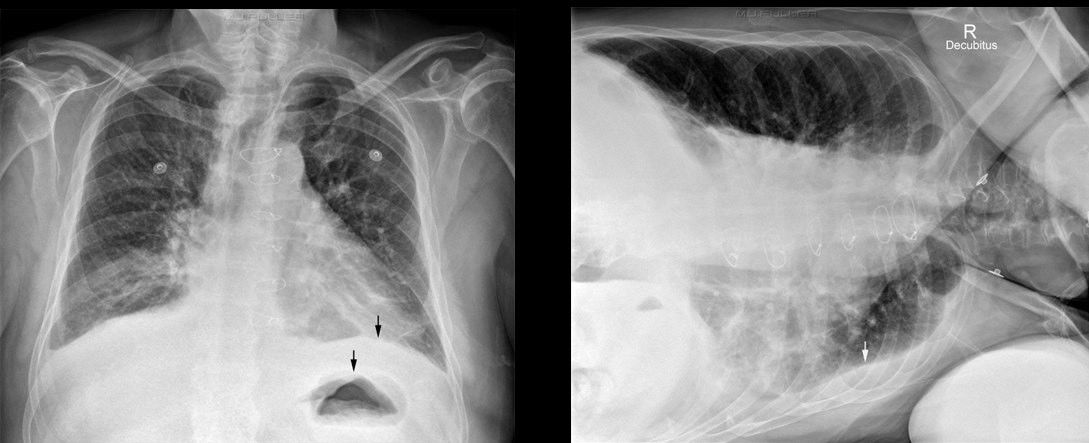
Однако часто у пациентов в тяжелом состоянии можно провести рентгенографию только в положении лежа на спине — в таком случае жидкость «растечется» по плевральной полости и создаст менее интенсивное равномерное затенение всего легочного поля без четких границ.
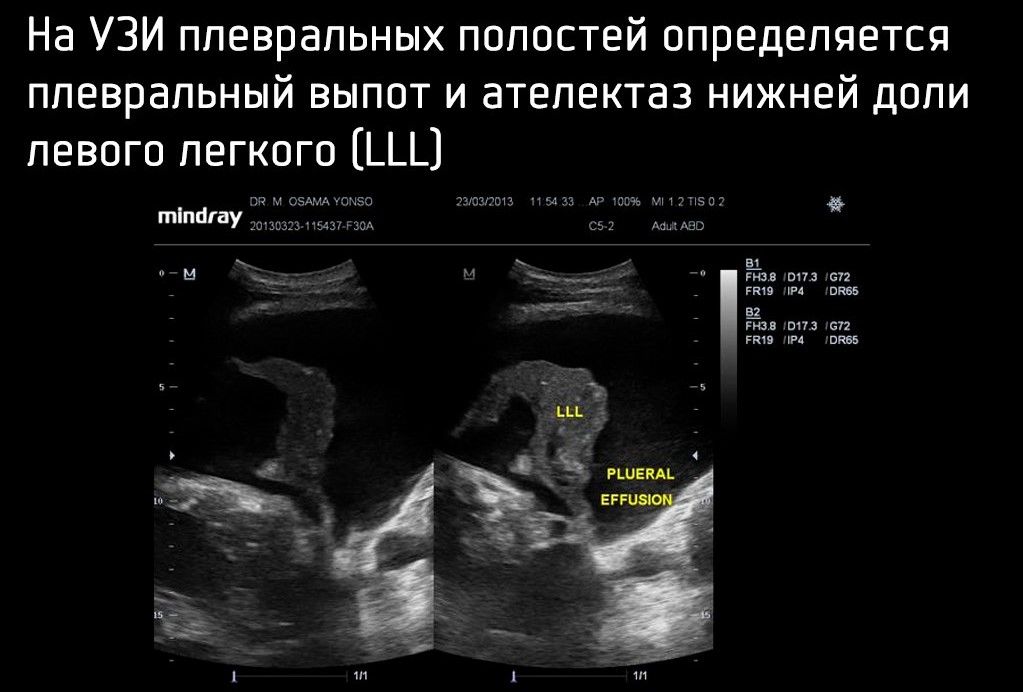
Как и в случае с пневмотораксом, более чувствительным методом диагностики является УЗИ плевральных полостей. Иногда его проводят как отдельное исследование в случае сомнительной информативности рентгенографии, а в случае пациентов с политравмой — как часть FAST-протокола — методики ургентной сонографии для поиска жидкости в брюшной и плевральных полостях.
FAST является обязательной частью Advanced Trauma Life Support.
УЗИ может иметь очень высокую чувствительность (92 %), специфичность (100 %), положительные прогностические значения (100 %) и отрицательные прогностические значения (98 %) при обнаружении гемоторакса в контексте предшествующей травмы.
Измерение количества жидкости
По количеству геморрагической жидкости гемоторакс разделяют на:
— малый (до 500 мл) — кровь занимает плевральные синусы;
— средний (500–1000 мл) — кровь достигает угла лопатки;
— большой (более 1000 мл) — проявляется затенением всего или почти всего легочного поля.
При КТ-исследовании пациент находится в горизонтальном положении, поэтому свободная жидкость растекается вдоль задней поверхности легкого.
По толщине слоя жидкости можно приблизительно определить ее количество.
Считается, что слой жидкости толщиной 1 см вдоль задней поверхности легкого на компьютерной томограмме соответствует 500 мл жидкости в плевральной полости. В протоколах КТ, как правило, количество жидкости указывают в виде «…высотой до N мм».
Достовернее всего объем выпота позволяет вычислить УЗИ.
Для вычисления существует несколько формул, например: — объем (в мл) = (h+b)*70, где
h — максимальный кранио-каудальный размер выпота вдоль грудной стенки (см);
b — базальное периферическое расстояние от диафрагмы до нижнего края легкого (см);
70 — эмпирически выведенный коэффициент;
— объем (в мл) = 20*h при h > 10 мм, где h — максимальный кранио-каудальный размер выпота вдоль грудной стенки (в данном случае в мм),
20 — коэффициент;
В случаях, когда требуется быстрый примерный расчет, УЗИст может следовать следующему правилу: объем жидкости превышает 800 мл, если максимальный кранио-каудальный размер выпота превышает 45 мм в правой плевральной полости и 50 мм — в левой.
Этап измерения объема крайне важен для дальнейшего ведения больного: в зависимости от «величины» гемоторакса хирург выбирает место проведения плевральной пункции.
Продолжающееся кровотечение
Методом выбора для его диагностики является мультифазная КТ с контрастом. Экстравазация контрастного вещества четко указывает на активное кровотечение.
Гемопневмоторакс
В 25 % случаев гемоторакс при травме ГК ассоциирован с пневмотораксом.
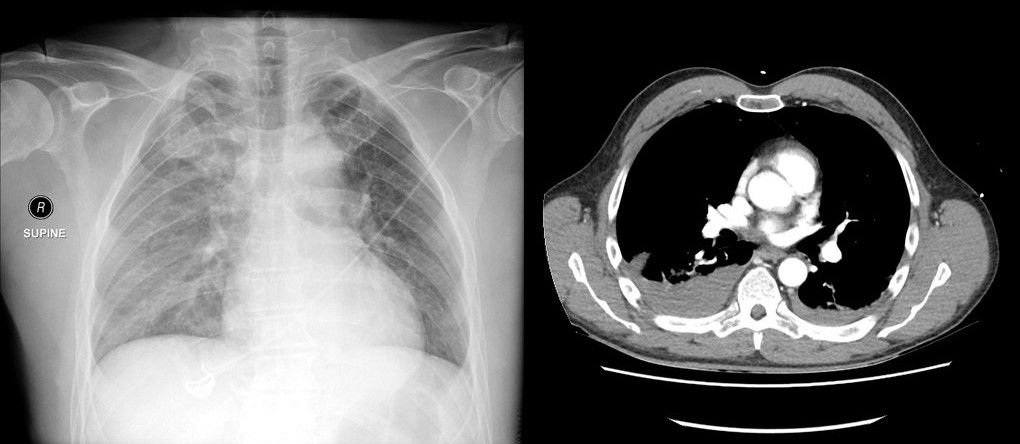
На представленной ниже рентгенограмме видно, как в таком случае сочетаются лучевые симптомы обеих патологий — справа латерально визуализируется просветление, а на его фоне — край коллабированного легкого (видна четкая тонкая граница, легочный рисунок за ней не прослеживается); в базальном отделе — гомогенная интенсивная тень, в которой четко прослеживается верхний край, но в данном случае нет линии Дамуазо, уровень жидкости горизонтальный — это особенность гидропневмоторакса. Также отметим переломы 6, 7, 8 ребер справа.
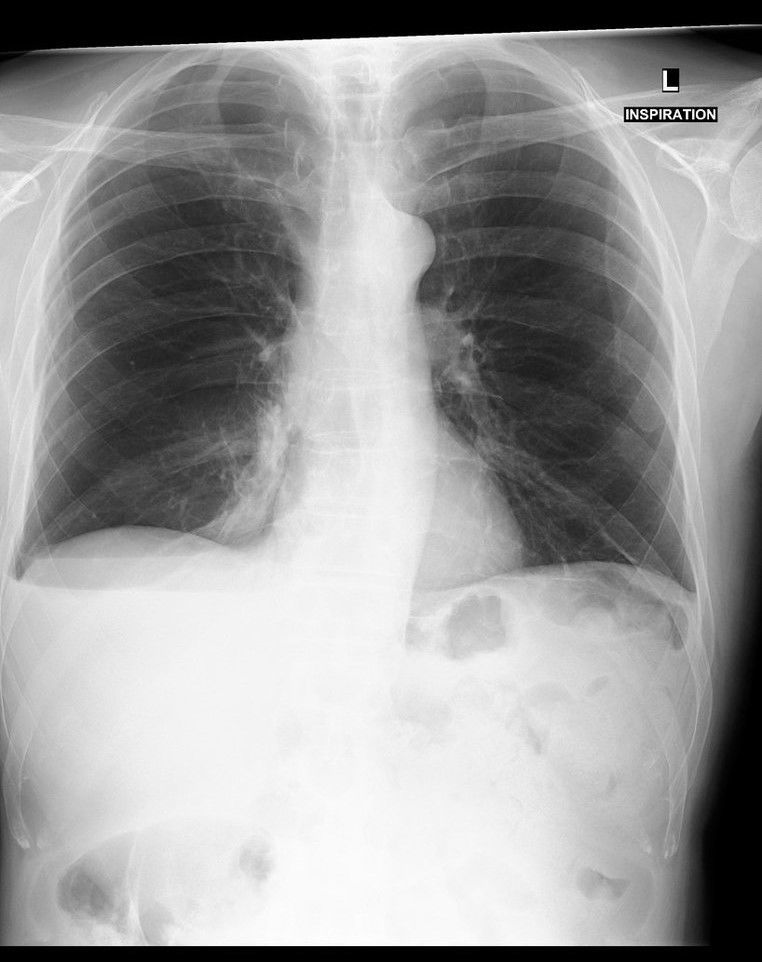
Дифференциальная диагностика
должна проводиться с:
— ателектазированием доли/сегмента;
— консолидацией легочной ткани (ушиб легкого, ОРДС, пневмония);
— другими видами гидроторакса (хилоторакс, экссудативный плеврит);
— поражением n. phrenicus;
— гепатомегалией.
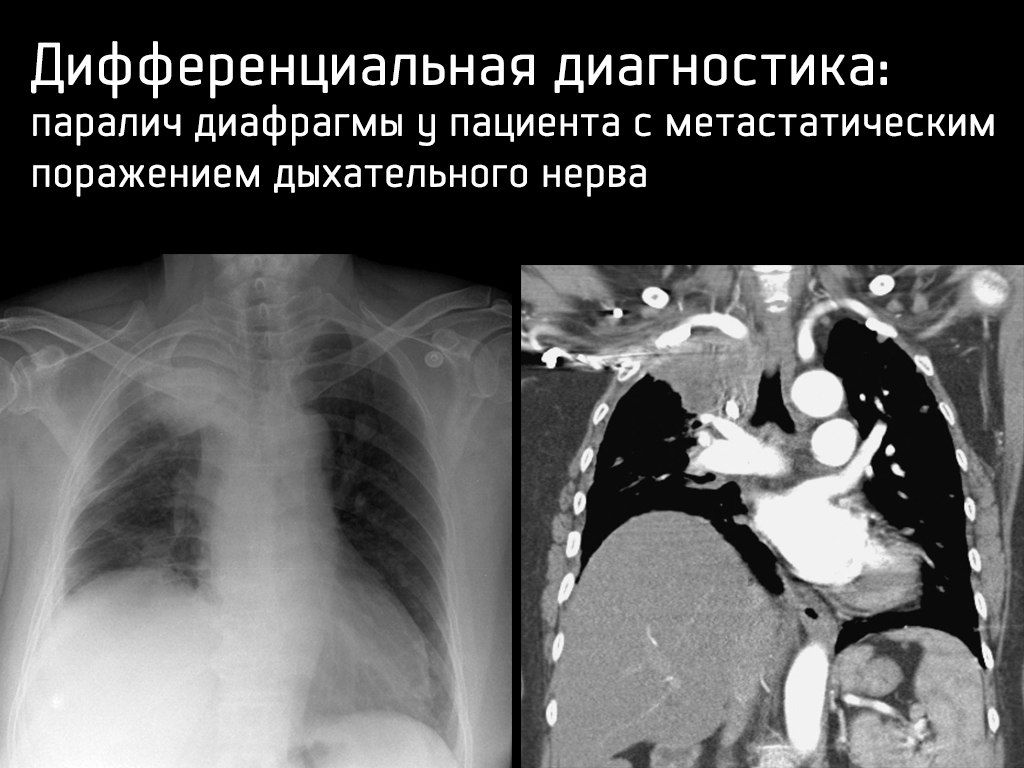
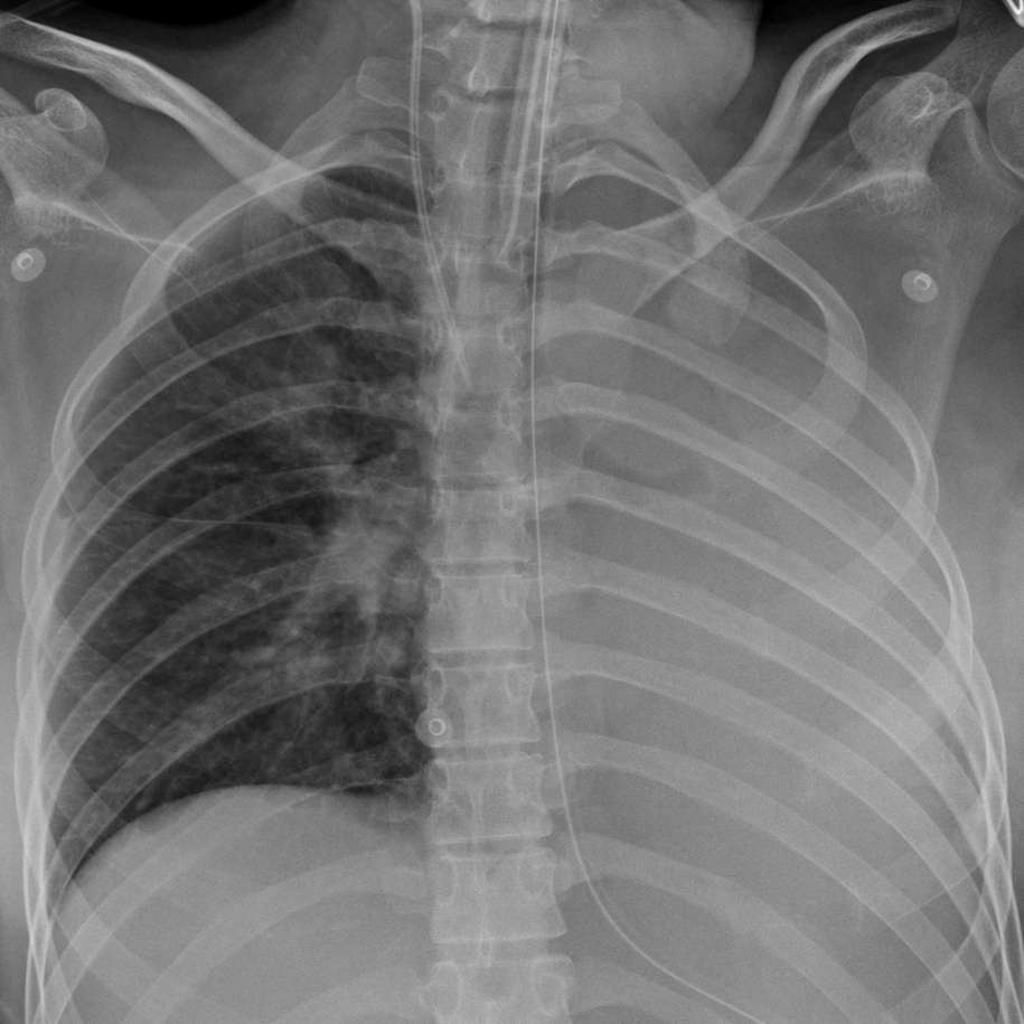
Дифференциальная диагностика: коллапс левого легкого у пациента после интубации.
